Клиническая классификация и лечение грыж межпозвоночных дисков.
Молостов Валерий Дмитриевич
кандидат медицинских наук
Самым трудным и ответственным делом для мануального терапевта является лечение грыж межпозвоночных дисков. Главная проблема для врачей состоит в том, что в 9 % случаев эта патология не излечивается ни иглотерапией, ни методами мануальной терапии, ни другими известными медицине консервативными методами лечения. Тогда остаётся надеяться только на оперативное лечение. Предвидеть конечный результат лечения у мануального терапевта практически невозможно. Встречаются даже парадоксальные результаты, когда при крупной (10 миллиметров) и старой грыже, с плохими «рентгенологическими данными» происходит полное излечение, а маленькая (4 миллиметра) и «свежая» грыжа (обычно - задняя или форамиальная) не вправляется и за 10 манипуляций.
1. Физиология и патология.
В норме существует физиологическое выпячивание (микроскопическая протрузия) диска (disci intervertebralis), которое заключается в том, что наружный край фиброзного кольца под действием осевой нагрузки в положении стоя и сидя выступает за линию заднего края диска в сторону позвоночного канала, хорошо определяется на миелограммах (выпячивание, как правило, не превышает 1 миллиметр). При ходьбе и стоянии, особенно при переносе тяжестей, хрящ диска на 1 миллиметр выступает за линию от края диска. Физиологическое выпячивание диска усиливается на стороне сгибания позвоночника, исчезает или уменьшается в обратной от сгибания стороне. Если человек поднимает тяжесть более 50 килограмм, то наружный край фиброзного кольца под действием осевой нагрузки выпячивается в виде овала на 2 миллиметра, все межпозвоночные диски становятся меньше по высоте, а рост человека уменьшается на 5 миллиметров. Причиной возникновения грыжи межпозвоночного диска в здоровом межпозвоночном диске может быть травма позвоночника (в 18% случаев) в виде поднятия тяжестей, ревматизм, полиартриты, длительное хроническое инфекционное заболевание (тонзиллит, остеомиелит и другие), отравление (токсическое поражение организма) и другое. В 82% случаев грыжа межпозвоночного диска является осложнением дегенеративно-дистрофических процессов, которые развиваются при остеохондрозе. Причиной воспаления (дегенеративно-дистрофического изменения) межпозвоночного диска является вирус, ревматизм и аллергическое поражение. Приблизительно в 70% случаев при помощи анамнеза удается установить вирусную причину остеохондроза, а позже - возникновения грыжевого выпячивания. Первые симптомы остеохондроза появляются после гриппа (ОРЗ, назофарингита, герпеса и т. д.), которым пациент переболел за неделю (или за месяц) до начала болей в позвоночнике. Внутри межпозвоночного диска возникает воспалительный процесс вирусного генеза. Опухания и отек межпозвоночного диска приводит к увеличению его в размере, давление воспаленных хрящевых тканей внутри объема межпозвоночного диска возрастает в 2 - 2,5 раза. По этой причине хрящевые ткани диска выходит за «границы» тела позвонка в виде выпячиваний. Дегенерация дисков приводит к нарушению функций межпозвоночного диска, где диски играют роль «амортизирующих прокладок» при ходьбе, наклонах, изгибах. Дегенерация ткани может приводить к осложнениям в виде раздавливания диска, к «его тотальному выбуханию в окружающую среду», к протрузии фрагментов межпозвоночного хряща.
2. Классификация межпозвоночных грыж
Существует классификация грыж трёх видов: по размеру (от 3 до 18 милиметров), по виду тканей, которые составляют грыжу (пульпозная, хрящевая и костная), и по направлению выхода грыжи по отношению к центру тела позвонка (передняя, задняя, боковая).
1) Классификация по размеру межпозвоночной грыжи: выпячивание диска или протрузия (1 - 3 мм), которая осложняется выпаденим диска или пролапс (3 - 6 мм), а последняя переходит в грыжу (6 - 15 мм). Патологическая (чрезмерная) протрузия межпозвоночного диска называется пролапсом и отличается от физиологической протрузии тем, что имеет размеры не 1 миллиметр, а от 3 до 6 миллиметров. Полное разрушение хряща или его разламывание по диаметру приводит к возникновению хрящевой или пульпозной грыжи размером 6 - 15 миллиметров. Возникает сильное выпячивание фиброзного кольца, что приводит к сужению позвоночного канала, сдавливается спинной мозг. Самым грозным осложнением дегенеративных изменений межпозвоночного диска являются грыжи (выпячивания, протрузии) хрящей и пульпозного вещества. Основными причинами грыж дисков являются остеохондроз, который ликвидирует эластичность хряща и предрасполагает ткани хряща к образованию глубоких трещин (по радиусу межпозвоночного диска). Здоровые хрящи способны «расколоть» вдоль по диаметру только сильные травмы позвоночника, а дегенеративные диски могут «трескаться» от незначительного усилия (при вставании с постели, при сгибании). Выпячивание диска проявляет себя клинически, если оно превышает 3 миллиметра. Со временем выступающая в позвоночный канал часть диска подвергается фиброзной перестройке, которая может завершиться сморщиванием ткани или появлением фиброзно-хрящевых разрастаний по краю позвонка, позже - оссификацией части диска.
2) Классификация грыж по виду тканей, составляющие грыжевой мешок: пульпозная грыжа (включает в себя и грыжу Шморля), хрящевая и костная (остеофиты). Смотрите рисунок 115 - 1, 2, 3, 4.
Первым этапом в развитии грыжи диска после 4 лет болезни является патологическое состояние, при котором фрагменты пульпозного ядра выдавливаются через трещину в фиброзном кольце. Грыжевой мешок, состоящий исключительно из пульпозного вещества, выпадает в позвоночный канал или в другое место паравертебрального пространства только при одном условии: при наличии глубокой трещины, распространяющийся по радиусу внутри гиалиновой хрящевой пластинки, возникающей (как правило) при переносе тяжестей более 30 килограммов. Смотрите рисунок 115 - 1. В 84 % у пациентов образуются пульпозные грыжи. Если целостность наружного кольца межпозвоночного диска сохранена, то грыжа пульпозного вещества диска никогда не сможет образоваться. Исключение составляют грыжи, направленные внутрь тела соседнего для диска позвонка (грыжи Шморля). Смотрите рисунок 115 - 2.
Вторым этапом в развитии грыжи диска является патологическое состояние, при котором в состав грыжевого мешка входят и периферические фрагменты поврежденного (воспаленного, дегенеративного, потерявшего эластичность) межпозвоночного хряща. Эта патология является осложнением травмы позвоночника с последующим вирусным разрушением эластической структуры хряща. После 7 - 10 лет непрерывного воспалительного процесса (чаще вирусной этиологии) межпозвоночный хрящ теряет эластичность и разрушается под действием тяжести собственного тела. Куски фрагментов диска, расположенных по его краю, выдавливаются наружу с образованием хрящевых грыж. Смотрите рисунок 115 - 3. У пациентов возникают хрящевые грыжи в 15 % случаев, а хрящевые грыжи во много раз хуже лечатся (вправляются) методами мануальной терапии, чем пульпозные.
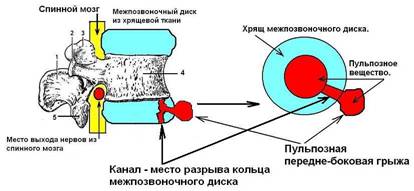
Рисунок 115 - 1. Грыжа из пульпозного вещества межпозвоночного диска.
Обозначения: 1 - остистый отросток, 2 - поперечный отросток, 3 - верхний суставной отросток, к которому прикрепляется верхний позвонок, 4 - тело позвонка, 5 - нижний суставной отросток, к которому прикрепляется нижний позвонок.
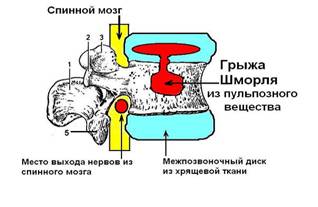
Рисунок 115 - 2. Грыжа Шморля.
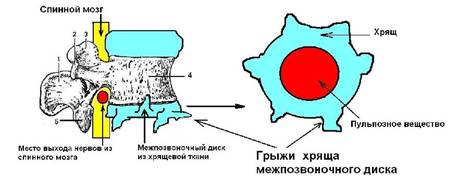
Рисунок 115 - 3. Грыжа из хряща межпозвоночного диска.
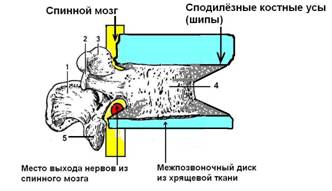
Рисунок 115 - 4. Спондилёзный остеофит (грыжа костная).
Третий этап. После дегенеративных изменений в составе хрящевой ткани, начинается процесс ухудшения обмена веществ в костной ткани тела позвонка (спондилёз) после 15 - 20 лет болезни. Спондилёз - это заболевание, вызванное остеопорозом (размягчением костной ткани тел позвонков). При патологически выраженном спондилёзе возникает сдавливание корешков нервов и спинного мозга костными усами тела позвонка (остеофитами). Спондилёз определяется на рентгенограмме выраженной талией тела позвонков, когда верхняя и нижняя круговая площадка тела позвонка выступает во все стороны по кругу до 5 - 10 миллиметров. Очень редко костные остеофиты (костные усы) достигают размеров больше 7 миллиметров, сдавливают корешок нерва, сужают спинномозговой канал и сдавливают спинной мозг или (чаще всего) его нижний отдел в виде конского хвоста, что проявляется сильными болями в позвоночнике и ногах. Эту патологическую формы разрастания краевых остеофитов можно расценивать как костную грыжу. Смотрите рисунок 115 - 4. В 1 % случаев у пожилых пациентов (70 - 90 лет) возникает костная грыжа и компрессия нервов или спинного мозга крупными краевыми остеофитами, а при этой патологии мануальная терапия противопоказана, так как абсолютно неэффективна. При этой патологии эффективно только оперативное лечение.
3) Классификация по направлению выхода межпозвоночной грыжи по отношению к центру тела позвонка: передняя, задняя, левосторонняя, правосторонняя, форамиальная (выход грыжи в место расположения отверстия, из которого выходят корешки нерва), медианная (когда круглый хрящ диска расколот точно по радиусу, выходные ворота пульпозной грыжи направлены от центра круговой площадки тела позвонка к переферии). Задние грыжи опасны тем, что проникают в спинномозговой канал и сжимают нервные пути спинного мозга. Левосторонние и правосторонние грыжи часто называют латеральными грыжами. По направлению выпадения секвестра грыжи также подразделяются на переднебоковые и заднебоковые (или переднелатеральными и заднелатеральными). Медианные грыжи (срединные, направленные от центра, от средины тела позвонка ровно вперёд или назад). Те задние грыжи, которые проходят почти точно по средней линии, пересекающей центр тела позвонка, называют срединными или медианными грыжами. Заднебоковые грыжи располагаются рядом с медианными грыжами и называются парамедианными.
1) Задние медианные грыжи являются во много раз более коварные для пациента, нежели передние, так как задние грыжи проникают в расположение спинномозгового канала, компрессируют спинной мозг или конский хвост, и нарушают иннервацию конечности и внутренние органы. Срединные (медианные) грыжи часто имеют большие размеры, нередко прободают заднюю продольную связку, изредка могут проникать и через твердую мозговую оболочку в субарахноидальное пространство. Возможно перемещение свободного секвестра в восходящем или нисходящем направлении. Медианные грыжи сдавливают спинной мозг на шейном и грудном уровнях и конский хвост на поясничном и являются причиной парапареза и тазовых нарушений. Типичные медианные грыжи на уровне двух нижних поясничных дисков вызывают компрессию соответственно корешков L.5 или S.1 в местах их выхода из дурального мешка. Крупные парамедианные грыжи являются причиной поражения одноименного и нижерасположенного корешков нервов. Задние грыжи поясничного отдела позвоночника приводят к сдавлению нижней части спинного мозга - конского хвоста, что проявляется острейшими болями типа люмбаго и ишиаса, параличом стоп, анестезией промежности и нарушением функций органов таза (мочевого пузыря, половых органов, прямой кишки).
2) Чисто боковые грыжи выходят прямо в отверстие, из которого выходят нервы из позвоночника (фораминальные, форамиальные грыжи, образуются от латинского слова «foramen» - «отверстие») и ущемляют заключенный в нем корешок нерва. Изредка могут сдавливать крупную переднюю корешковую артерию, что приводит к радикуломиелоишемии вплоть до инфаркта спинного мозга. Очень часто врачи безуспешно и долгое время лечат артрит тазобедренного сустава при наличии маленькой (не более 4 миллиметров) грыжи межпозвоночного диска, которая даёт единственный симптом - боль в левом или в правом тазобедренном суставе.
3) Специальной проблемой дегенеративных поражений межпозвоночных дисков являются грыжи тел позвонков (грыжи Шморля), которые возникают вследствие внедрения элементов пульпозного ядра в губчатую ткань площадок тел позвонков через дефекты в гиалиновых пластинках в результате их конституциональной неполноценности, дегенерации, под воздействием микротравматизации. Что касается мануальной терапии, то она для лечения грыж Шморля не применяется, так как абсолютно не эффективна. Предшествует возникновению грыжи Шморля хронический остеохондроз или травма тела позвонка, произошедшая более 5 месяцев тому назад. Внутри пораженного позвоночника образуется полость, заполненная пульпозным веществом. Поэтому, тела позвонков, пораженные грыжей Шморля, могут разрушаться и деформируются от незначительных усилий. Грыжи Шморля формируются и проявляются клинически в юношеском возрасте, представляя собой один из признаков спондилодисплазии (типа болезни Шейермана - May). Часто диагностируются множественные грыжи Шморля, кифозирование грудного или уплощение поясничного отдела позвоночника.
Во-первых, очень редко осложнением грыжи Шморля является перелом тела позвонка после значительной травмы (при падении) или при поднятии тяжести (более 70 килограмм).
Во-вторых, часто осложнением грыжи Шморля может быть клиновидная деформация тела позвонка и снижение высоты тела позвонка в 2 - 3 раза.
В-третьих, грыжи Шморля снижают толщину межпозвоночного диска в 3-5 раз по причине того, что пульпозное вещество покидает центр диска и «уходит» внутрь тела позвонка. Диск полностью теряет свою эластичность и амортизационную способность. По этой причине грыжи Шморля усиливают во много раз компрессию тканей хрящевой ткани по периметру межпозвоночного диска. Отсутствие эластичности диска повышает уровень их травматизации, и на этом фоне возникают хронические остеохондрозы.
4) Классификация грыжи с учётом поражения определённого отдела позвоночника: грыжи шейного отдела позвоночника, грудного отдела и поясничного отдела. Клинические симптомы грыжи зависят от того, в каком отделе позвоночника она возникла. В шейном отделе позвоночника частота грыж составляет всего 4% на 100 пациентов, заболевших грыжей диска, в грудном отделе - 31%, в поясничном отделе - 65%. Необходимо помнить, что межпозвоночные диски отсутствуют между верхними шейными позвонками (С.0 - С.3), поэтому там никогда грыжевого выпячивания не бывает.
а. В шейном отделе позвоночника (С.4 - Th.1) грыжи возникают очень редко (в 4 % случаев). Однако, если грыжа все-таки возникла в нижних отделах шеи, то возникают клинические симптомы в большом количестве и разнообразии. Может возникнуть редкий симптом в виде потери равновесия, который обязательно проявляется при внезапном изменении положения головы, особенно при перемене позы из положения лежа в положение стоя, что напоминает вестибулярную атаксию. Ходьба при патологии этого отдела может быть изменена по типу недифференцированной атаксии и представлена в форме внезапных отступлений в сторону от линии ходьбы. Пациента «заносит» то вправо, то влево и он часто падает или вынужден останавливаться и ожидать момента снижения головокружения. При ухудшении осязания кожи подошвы (гипестезии) пациенты жалуются на чувство «проваливания» при ходьбе. При усилении осязания кожи подошвы (гиперестезии) пациенты жалуются на чувство «пружинящего подкидывания вверх» при ходьбе. При грыжах в шейном отделе позвоночника может возникать симптом нарушения слуха, который выражается в появлении симптомов патологии звукопроведения. Согласно статистике снижение слуха в 20% случаев обусловлено наличием функциональных блокад краниовертебрального перехода. Кроме того, эта патология может сопровождаться снижением остроты зрения (миопией). «Удельный вес» обсуждаемых патологий с возрастом увеличивается. Клиническая картина усугубляется стойкими нарушениями тактильной чувствительности на больших поверхностях кожи руки.
б. При грыжах грудного отдела позвоночника возникают сильные боли в сердечной мышце. Таким больным ставят ошибочный диагноз инфаркта, ишемической болезни сердца и так далее. Однако ЭКГ и другие обследования сердца никакой патологии не выявляют. Пациент жалуется на боли в сердце, а врачи после долгого обследования ставят диагноз: «Здоров». Часто при грыжах грудного отдела позвоночника возникает клиника множественных миозитов и межреберных невралгий. Глубокий вдох увеличивает расстояние между грудными позвонками, и при наличии воспалительного процесса в диске возникает боль. Этот симптом говорит о наличии остеохондроза (а не радикулита) в грудном отделе позвоночника.
в. При грыжах поясничного отдела позвоночника возникает не поддающийся медикаментозному лечению запор, после зажатия грыжей n. pudentus у женщин внезапно возникает стойкая и длительная фригидность, а у мужчин - не поддающаяся никакому лечению (кроме мануальной терапии) импотенция. При наличии мелких грыж в L.3 - L.4 возникают парестезии в виде чувства сильного жжения в области пятки или подошвы. Очень частым симптомом грыжи в поясничном отделе позвоночника является учащённое мочеиспускание. Клиническая картина усугубляется стойкими нарушениями проводимости нервных импульсов по нервам, что приводит к стойким парезам и параличам некоторых групп мышц ног.
3. Общие принципы лечения грыж.
Манипуляции мануального терапевта направлены на насильственное вправление грыжи назад, внутрь межпозвоночного диска. Применяются те же приемы, которые уже описаны в выше расположенных параграфах. При незначительной травме дегенеративно изменённого вещества межпозвоночного диска возникают радиальные трещены, через которые вытекает под давлением пульпозное (как студень, клей) вещество диска. Пульпозная, полужидкая, центральная масса диска является тем веществом грыжи, которая выходит за её пределы и сдавливает нервную ткань, вызывая всю известную при этой патологии симптоматику. Вытяжение вдоль центральной оси тела и сгибание, искривление оси позвоночника приводят к возникновению внутри грыжевого диска отрицательного давления, «вакуума». Благодаря возникновению «вакуума» внутри межпозвоночного диска при его вытяжении происходит втягивание внутрь полужидкого вещества с последующим полным излечением. Грыжа как бы всасывается внутрь растянутой и герметически закрытой сумки, окружающей межпозвоночный диск. Тактика лечения зависит от стадии болезни. Существуют две стадии развития остеохондроза: воспалительная стадия остеохондроза в сочетании с грыжами (когда давление тканей внутри диска чрезмерно высокое) и атрофическая, остеохондрозная стадия остеохондроза в сочетании с грыжами (когда давление тканей внутри диска чрезмерно снижено, отрицательное). Мануальная терапия противопоказана при воспалительной стадии и показана при атрофической стадии. При воспалительной стадии остеохондроза «с грыжей» всегда возникают очень сильные боли и все пациенты вынуждены просить срочную медицинскую помощь. Около 82% пациентов с грыжами межпозвоночных хрящей обращаются в поликлиники и госпиталя, когда у них протекает острая, воспалительная стадия болезни. Какова должна быть тактика у невропатолога, терапевта, иглотерапевта и мануального терапевта при лечении больных с протрузией в период острого воспаления межпозвоночного диска? Золотое правило при лечении грыж при помощи мануальной терапии можно сформулировать следующим образом. Прежде чем начать лечение грыжи воспаленного и отекшего межпозвоночного диска методом мануальной терапии, сначала необходимо снять отек диска и корешков нерва иглотерапией, медикаментозными методами (мочегонными и противовоспалительными лекарственными средствами), фитотерапией и голоданием. Если развился воспалительный процесс, то внутри диска будет существовать повышенное давление воспаленных тканей, что в свою очередь никогда не даст возможность «втянуть» грыжу назад в границы межпозвоночного диска при помощи мануальной терапии. Необходимо обязательно помнить, что существует универсальное противопоказание к проведению лечения мануальной терапией протрузии диска: нельзя проводить лечение этим методом при наличии воспаления и отека мягких тканей межпозвоночного сустава (фиброзного кольца, межпозвоночного диска). Невозможно «вправить» грыжу в пространство межпозвоночного диска, где под действием отёка существует мощное давление. Обратимся к наглядному примеру: человек ударил по пальцу молотком, после чего его палец воспалился, отек, опух и стал в 2 раза толще. Аналогичные процессы опухания и утолщения происходят и внутри воспаленного межпозвоночного диска. Если диск воспаленный и отекший, то хрящевая ткань диска находится под внутренним давлением, а это значит, что вправить полужидкую, пульпозную, студневидную массу грыжи практически невозможно. При наличии опухшего и отекшего диска «вправить грыжу назад», в расположение фиброзного кольца никогда и никому не удастся. Прежде чем начать лечение этой болезни мануальной терапией сначала необходимо снять отек диска иглотерапией, медикаментозными методами (мочегонными и противовоспалительными лекарственными средствами), фитотерапией и голоданием больного с предельным уменьшением потребления воды. Сначала надо «уменьшить диск в размере», предельно «сморщить» его, и только тогда внутри него появится «вакантное место» для приема дополнительной массы хряща в виде грыжевого мешка.
4. Медикаментозное противовоспалительное лечение при грыжевом выпячивании не отличается от медикаментозного лечения остеохондрозов, о чём читайте в § 64. «Общие принципы лечения остеохондрозов».
5. Прогноз лечения грыжи межпозвоночного диска.
При лечении методом мануальной терапии пациентов с грыжей межпозвоночного диска бывают следующие результаты: полное излечение, частичное вправление грыжи, неудачное применение лечения. Особенности лечения грыжевых выпячиваний межпозвоночных дисков состоят в следующем:
1) Эффективность чисто медикаментозного лечения в поликлиниках и стационарах низкая, не более 19 %. Набор медицинских препаратов при лечении грыж межпозвоночного диска не отличается разнообразием: диклофенак, терафлекс, витамины, аналгетики. Применение мануальной терапии с инъекциями кортикостероидов (в непосредственной близости к грыжевому мешку) увеличивает эффективность лечения в разы. Значительное улучшение здоровья от лечения у мануального терапевта происходит у 91 % больных, и чаще всего оно бывает на 0,5 - 1,5 года. Всем пациентам с грыжами в 9 % случаев показано оперативное лечение. Иногда встречаются случаи, когда резкий подъем с кровати или падение пациента на улице приводит к рецидиву грыжи, и состояние здоровья «откатывается к исходным позициям», к симптомам, которые беспокоили пациента до лечения. Тогда врачу надо все начинать сначала. После 3 - 5 сеансов неудачного вправления грыжи, лечение прекращается и больному рекомендуется оперативное лечение.
2) Случаи, когда грыжа не излечивается методами мануальной терапии. Если «возраст» грыжи не больше 3 месяцев, то, как правило, мануальная терапия приводила к излечению. Если «возраст» грыжи был более 5 лет, то результат лечения, как правило, будет отрицательный. Из собственной практики каждый мануальный терапевт может привести статистику «побед» над грыжей и «поражений». Примерно в 22% случаев грыжу можно вправить только частично, можно только уменьшить ее размеры на 1/3 или 2/3, но не удается ликвидировать ее полностью. Так же бывают объективные обстоятельства, которые не дают возможности уменьшить грыжу в размере, поэтому симптомы болезни остаются без улучшения. Таким пациентам может помочь только оперативное лечение грыжи.
3) Спонтанно рецидивирующие (выскакивающие) грыжи. В 6% случаев в хряще образуется очень широкая трещина (грыжевые ворота), и пульпозное вещество выбрасывается из пространства межпозвоночного диска при малейшем увеличении нагрузки на диск. Пациенту достаточно встать или нагнуться, и грыжа из полужидкого пульпозного вещества снова выходит из своих «грыжевых ворот». Мануалисты называют такие грыжи «спонтанно рецидивирующие». Клиническая симптоматика при «спонтанно рецидивирующих» грыжах однотипна. На столе у мануального терапевта происходит достаточно легкое вправление грыжи. После «щелчка» пациент не ощущает никаких симптомов болезни, до тех пор, пока пребывает в лежачем положении. Но стоит ему встать или сесть, как возникает нагрузка на позвоночник под тяжестью собственного тела пациента, и грыжа опять выходит. Все симптомы болезни возвращаются. Можно сто раз вправлять грыжу и она сто раз будет «выскакивать на глазах у врача» при вставании пациента. При наличии спонтанно рецидивирующих грыжах врач должен отказать пациенту в дальнейшем лечении, объяснив безысходность его положения. В этом случае пациенту можно надеяться только на оперативное лечение.
4) Практически не вправляющиеся грыжи. Часто у пациента грыжа существует 10 и 20 лет. За это длительное время ткани грыжевого мешка прочно срастаются с окружающей межпозвоночный диск тканью (например, с тканью придурального пространства при наличии задней грыжи). Пульпозное вещество грыжи становится плотным, теряет свою текучесть. Поэтому очень часто застарелые грыжи практически не поддаются вправлению. Если к мануальному терапевту обращается пациент по проводу лечения грыжи межпозвоночного диска и из анамнеза оказывается, что грыжа беспокоит пациента более 10 лет, то вероятность положительного результата в этом случае очень низкая. Отсутствие положительного эффекта после нескольких сеансов убеждает врача в существовании «практически не вправляющейся грыжи». К сожалению, врач должен отказать пациенту в дальнейшем лечении, объяснив безысходность его положения. В этом случае пациенту можно надеяться только на оперативное лечение.
г) Осложнение дискогенных грыж шейных, грудных и поясничных позвонков в виде компрессионной миелопатии. Достаточно часто длительное лечение у иглотерапевта, невропатолога, мануального терапевта, физиотерапевта не приводит к выздоровлению пациента, если он на протяжении ряда лет болен дискогенным остеохондрозом, осложненным компрессионной миелопатией. Миелопатия (от греческих слов myelos - спинной мозг, pathos - страдание) - термин, который применяется для обозначения хронических поражений спинного мозга в виде компрессии, имеющих наружную локализацию (патологический процесс находится вне спинного мозга), сопровождающуюся хроническим нарушением кровоснабжения (дисциркуляторным процессом) нервной ткани спинного мозга с последующим их отмиранием. На компьютерной томографии часто определяется уменьшение диаметра отверстия, где проходит спинной мозг. Существует две главные причины компрессионной миелопатии: во-первых, давление на спинной мозг может осуществляться фрагментом межпозвоночного диска в виде грыжи, а, во-вторых, давление на спинной мозг может осуществляться костным выступом какого-то тела позвонка, измененного спондилезом. В обоих случаях сильно страдает кровоснабжение нервных тканей спинного мозга. Самая «коварная» миелопатия - это спондилезная миелопатия. Спондилез - это дегенеративное размягчение и деформация кости тел позвонка. Тело позвонка приобретает патологические разрастания типа остеофитов в месте соприкосновения с вышележащим и нижележащим межпозвоночным диском. Кость тела позвонка удлиняется по горизонтали (у стоящего человека). На рентгенограмме тело позвонка приобретает «глубокую талию». Компрессия спинного мозга твердыми костными разрастаниями (спондилезными остеофитами) не поддается лечению: ни лекарственному, ни мануальной терапией, ни иглотерапией. Иглотерапевт и мануальный терапевт не должен обнадеживать больного успешным излечением после курса иглотерапии и мануальной терапии при наличии выраженной компрессионной дисциркуляторной миелопатии. Длительная компрессия спинного мозга мягкой тканью грыжи межпозвоночного диска (в шейном, грудном и поясничных отделах) в большинстве случаев не излечивается. Даже после вправления грыжи или после оперативного удаления грыжевого мешка невозможно восстановить деятельность омертвевших участков спинного мозга, которые не получали кровь, кислород и питательные вещества на протяжении нескольких лет. Ведь хорошо известно, что при отсутствии кровообращения нервные клетки гибнут уже через 5 - 10 минут.
2) Рекомендуется остановить лечение на уровне «улучшения». Особенность лечения этой патологии состоит в том, что очень часто лечение останавливается на уровне «значительного улучшения здоровья пациента» после 3 - 6 сеансов мануальной терапии, когда уменьшается интенсивность боли в позвоночнике, когда больной испытывает при ходьбе только незначительный дискомфорт и так далее. Как правило, благородное стремление врача к 100% -ному излечению, к достижению идеального здоровья у пациента с грыжей межпозвоночного диска, приводят к печальному и трагическому результату - к рецидиву болезни, к потери тех положительных результатов, которых врач с большим трудом достиг до этого.
При наличии задней грыжи, сросшейся с окружающей тканью придурального пространства, грыжевой мешок вправляется не сразу целиком, а «по частям». За первый сеанс «всасывается к центру межпозвоночного пространства» 20% пульпозного вещества, и пациент отмечает уменьшение интенсивности болей на 20%. За второй сеанс вправляется еще 30 % объема грыжи, за третий еще 20% и так далее. Каждый день пациент отмечает, что симптомы сдавливания спинного мозга и боли снижаются, состояние улучшается. В 22% случаев грыжа межпозвоночного диска только уменьшает свой размер в 1,2 - 2 раза, но полностью не вправляется, несмотря на все старания врача. Рациональным финалом (для врача и пациента) будет остановиться на достигнутом улучшении, даже если какие-то незначительные симптомы еще и продолжают тревожить пациента.
3) Особенность лечения этой патологии состоит в том, что сила манипуляций, которую прилагает врач для вправления диска, более мощная, чем при лечении остеохондрозов. Втянуть назад, в пределы нормального межпозвоночного диска грыжевой мешок размером более 10 миллиметров - это очень тяжёлый физический труд.
Одновременно с необходимостью в применении огромной силы, врач должен помнить, что при этой патологии значительно чаще, чем при лечении банального остеохондроза, возникает ухудшение состояния здоровья пациента после лечения у мануального терапевта, то есть возникает резкое усиление болей. Причина усиления болей после лечения у мануального терапевта состоит в том, что при случайно возникшим при манипуляции увеличении внутреннего давления, произойдёт увеличение размера грыжевого мешка, что сопровождается резким ухудшением самочувствия пациента, усилением боли в позвоночнике во много раз.
Очень редко (только в 15% случаев) грыжевой мешок вправляется мануалистом сразу, весь целиком и даже в первый же сеанс. Тогда в «одночасье» пациент ощущает себя полностью здоровым и работоспособным, после нескольких лет безуспешной борьбы с недугом. Врач должен придерживаться непреложного правила: если во время сеанса мануальной терапии (неважно, первого или десятого по счету) произошло полное вправление грыжи, и это привело к полному клиническому выздоровлению, то дальнейшие сеансы мануальной терапии могут привести только к ухудшению, а не к улучшению течения болезни. Во избежание ухудшения и рецидива болезни, сразу после силового вправления грыжи мануалист должен немедленно прекратить дальнейшее лечение! Повторное лечение мануальным терапевтом уже здорового пациента (в платной клинике это делается ради получения денег), как правило, приводит к рецидиву болезни. Клинические симптомы, указывающие на то, что грыжа уже вправлена и в дальнейших сеансах (кроме иглотерапии и витаминотерапии) пациент не нуждается, являются: прекращение болей в позвоночнике, отсутствие иррадиации боли, отсутствие анестезии и гипестезии кожи, распространение ощущения тепла на конечность и другие. Недопустимо, когда мануальный терапевт, зная (по проявлению клинических симптомов), что произошло втяжение грыжи в пространство диска, продолжает свои сеансы ради получения денег за сеансы.
4) Медикоменты. Особенность лечения этой патологии состоит в том, что мануальный терапевт чаще применяет медикаменты для внутреннего и внутримышечного введения (против интенсивной боли, кортикостероиды и другие) для снятия отёка межпозвоночного диска и в целях снятия болей после неудачного вправления диска. Можно перечислить следующие консервативные методы лечения в стадию ремиссии у больных, недавно излеченных от дискозного радикулита:
а) миорелаксанты (препараты для расслабления скелетной мускулатуры) устраняют болезненный мышечный спазм и в некоторой степени улучшают кровообращение, что дает возможность немного уменьшить боль;
б) мази, растирки (димаксид, фастум-гель), которые дают противоотечный и противовоспалительный эффект;
в) классический массаж, рефлексотерапия (мной применяется точечный массаж и су- джок терапия), тракция, лечебная физкультура.
5) КОРСЕТ. Особенность лечения грыж межпозвоночных дисков поясничного отдела позвоночника состоит в том, что пациенту приписывается постоянное ношение корсета с целью уменьшения нагрузки на больной, рыхлый межпозвоночный хрящ при стоянии и хождении. До полного выздоровления «больного» межпозвоночного диска должен пройти месяц, пока «грыжевой мешок прирастет» к хрящевым тканям, окружающим его внутри межпозвоночного диска. После удачного проведения манипуляции пациент должен предоставить покой позвоночнику на длительное время. Грыжа должна «привыкнуть и прирасти к новому месту своего пребывания». Вот почему самая правильная тактика - это мануальная терапия в квартире у пациента, где он может сразу после манипуляции лечь в постель и полностью разгрузить позвоночник. После окончания лечения у мануального терапевта необходимо обеспечить покой позвоночнику, необходим недельный постельный режим. Корсет или широкий ремень (штангиста), расположенный между ребрами и тазом, уменьшает нагрузку от веса тела на позвонки поясничного отдела в 3 - 4 раза. Корсет для постоянного ношения нужно рекомендовать тем пациентам, которые имеют слабый, растянутый травмой связочный аппарат позвоночника, не способный удерживать позвонки в нормальном физиологическом положении даже при слабой физической нагрузке. У таких пациентов при поднятии тяжести более 10 килограммов происходят «привычный выход грыжи», сопровождающиеся прострелами и сильными болями.
При грыжах поясничного отдела позвоночника рекомендуется обязательное ношение стабилизирующего корсета, который защищает межпозвоночный диск от рецидива грыжи, так как уменьшает нагрузку веса тела на нижние отделы позвоночника в 3 - 4 раза. Если после «вправления» поясничного позвонка больному надо ехать домой в общественном транспорте, то пациенту в кабинете врача обязательно надевают корсет, который защищает межпозвоночный диск от рецидива грыжи и значительно уменьшает нагрузку на позвоночник при ходьбе. Самодельный корсет легко можно сделать из простыни и книги. Талию пациента сильно перетягивают простыней с закрученной в нее небольшой книгой, которую располагают сзади с целью сохранения широкой полосы у простыни для обертывания талии. Живот покрывается двумя широкими полосами простыни и сильно перетягивается. При этом повышается давления внутри брюшной полости, а это противодействует компрессии дисков при стоянии и ходьбе. При ходьбе вес туловища удерживается не только телами позвонков и межпозвоночными дисками (в том числе и больными дисками), но и повышенным внутрибрюшным давлением, и опорой на простыню, которая располагается ниже 12 ребра туловища и выше тазовых костей. Корсет предотвращает «сползание позвонков на старое место», является хорошей профилактикой рецидива болезни.
6) В период ремиссии исключаются физические нагрузки, резкие движения, наклоны вперед. После окончания курса лечения необходимо проводить поддерживающие процедуры: на протяжении первого года один раз в 3 - 4 месяца, в дальнейшем один раз в полугодие. Пациент должен получать витамины, микродозы йода, микроэлементы с повышенной дозой кальция и фосфора, сложные органические вещества, составляющие химическую основу хрящевой ткани (глюкуроновая кислота, хондроитин, глюкозамин).
8. Хирургическое лечение грыж.
Существует два типа операций при грыже диска, а остальные, как бы их ни называли, являются лишь производными от них. Это дискотомия и ламинэктомия. Дискотомия - достаточно простая и менее травматичная операция: хирург находит поврежденный диск и отсекает грыжу. Это хорошо отработанная операция, при удачном ее выполнении уже через неделю можно приступать к восстановительным процедурам. Ламинэктомия - более сложная операция, во время которой удаляют часть костной ткани позвонка и расширяют суженное межпозвоночное отверстие или спинномозговой канал. Несомненно, во время удаления костных фрагментов позвонка окружающие ткани травмируются достаточно сильно, и послеоперационный период ламинэктомии потребует гораздо больше восстановительных мероприятий. Послеоперационное восстановление организма - это классический массаж, точечный массаж, иглотерапия, криотерапия и лечебная гимнастика.
