Тиреотоксикоз: план обследования
Мартин Пресс, член Королевской коллегии врачей общей практики, эндокринолог-консультант, Королевский свободный госпиталь, Лондон
На что надо обращать внимание при первичном осмотре?
Всегда ли имеются глазные симптомы?
Как врачу общей практики отличить узловой процесс от диффузного увеличения
щитовидной железы?
Тиреотоксикоз - одно из самых распространенных эндокринных заболеваний, встречаемость которого составляет 19 на 1000 женщин и 1,6 на 1000 мужчин [1]. До сих пор ведение данных больных вызывает слишком много трудностей, так как гиперфункция щитовидной железы, проявляющаяся клинически, требует точной дифференциальной диагностики, поскольку различные причины тиреотоксикоза требуют различных терапевтических подходов.
-
Анамнез - ключевые моменты
Потеря веса.
При тиреотоксикозе отмечается потеря веса при хорошем или даже повышенном аппетите. Вес уменьшается из-за повышенного теплообмена, требующего большого количества энергии. Отдельные больные, наоборот, набирают вес благодаря аппетиту, не соответствующему скорости метаболизма.
Активность.
Неверно думать, что больные тиреотоксикозом суперэнергичны - напротив, большинство жалуется на слабость и утомляемость.
Непереносимость тепла.
Большинство пациентов жалуются на обильное потоотделение - им так жарко, что они вынуждены выключать отопление. Эти симптомы имеют некоторое диагностическое значение [2].
Сердцебиение.
Тиреотоксикоз вначале часто проявляется в виде фибрилляции предсердий и других тахиаритмий. У пожилых пациентов возможна умеренная сердечная недостаточность.
Другие симптомы.
Больные могут жаловаться на тремор, ускоренную моторику кишечника (чаще, чем на понос). Менструации у женщин обычно сохраняются, хотя бывают случаи аменореи, у мужчин снижаются потенция или либидо. Могут нарушаться внимание и память. Пациенты становятся раздражительными или угнетенными.
В связи с этим не стоит обсуждать с пациентом длительную программу терапии до достижения эутиреоидного состояния.
Тиреотоксикоз, проявляющийся, как правило, неукротимой рвотой, развивается у одной из 500 беременных, так как плацентарный хорионический гонадотропин (ХГ) похож на тиреотропный гормон (ТТГ) и стимулирует деятельность щитовидной железы.
Семейный анамнез.
Сообщение о гипо- или гипертиреозе говорят в пользу базедовой болезни как причины тиреотоксикоза.
-
Осмотр
Зоб.
Отсутствие зоба не опровергает диагноз тиреотоксикоза. Но если зоб выражен, его свойства могут помочь в установлении этиологии. При базедовой болезни щитовидная железа симметрично увеличена, часто определяется шум. Единичный пальпируемый узел, сопровождающийся девиацией трахеи, подозрителен на токсическую аденому, тогда как наличие нескольких узлов предполагает многоузловой зоб. Если болезненному зобу предшествовало вирусное заболевание, есть основание предполагать подострый тиреоидит. Рак щитовидной железы может проявляться узлами или зобом при отсутствии тиреотоксикоза.
Тахикардия.
Скорость пульса достаточно точно коррелирует с тяжестью тиреотоксикоза. Руки такого пациента обычно горячие - в отличие от холодных влажных рук неврологически тревожных больных.
Тремор/гиперкинезы.
Тиреотоксический тремор, как правило, очень мелкоразмашистый, в тяжелых случаях с «дергающим» компонентом. Выражена неспособность пациента спокойно усидеть на месте во время консультации.
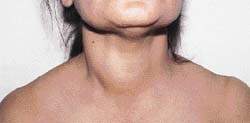 |
| Рисунок 1. Отличительные признаки зоба помогут определить его возможную этиологию |
Глазные симптомы.
Если попросить пациента следить за пальцем исследователя, движущимся перед его глазами сначала вверх, а затем медленно вниз, в норме верхнее веко должно опускаться с той же скоростью, что и глазное яблоко. Ретракция век и их отставание, при котором между верхним веком и радужной оболочкой остается полоска склеры, наблюдается во всех случаях тиреотоксикоза и может сопровождаться ощущением песка в глазах. Однако любой из остальных глазных симптомов (отек глазницы, экзофтальм или диплопия) предполагает базедову болезнь.
При тяжелой офтальмопатии отек ретробульбарной клетчатки и наружных глазодвигательных мышц ведет к прогрессирующему экзофтальму, диплопии (обычно с затруднением взгляда вверх) и слепоте. Для лечения используют стероиды или другие иммуносупрессоры, облучение орбиты или даже хирургическую декомпрессию. Этим занимаются в специализированных центрах.
-
Обследование
Диагностически значимым является повышенный (или на верхней границе нормы) уровень тироксина (Т4) или трийодтиронина (Т3) в крови в сочетании с пониженным (чаще не определяемым) уровнем ТТГ. Если ТТГ не снижен, диагноз нельзя считать достоверным (гипофизарная причина тиреотоксикоза - чрезвычайная редкость). Понижение ТТГ на фоне нормального Т4 обычно указывает на то, что щитовидная железа продуцирует непропорционально высокие количества Т3. Увеличение Т4 при нормальном ТТГ может быть следствием влияния эстрогенов.
Для больных с узлом в щитовидной железе, но без тиреотоксикоза первым обязательным исследованием является ультразвуковое (УЗИ), дающее информацию о структуре, но не о функции железы. Например, рак щитовидной железы характеризуется отсутствием тиреотоксикоза, для него не характерны кисты.
Следует подчеркнуть важность серьезного отношения к единичным узлам при отсутствии тиреотоксикоза. Как правило, при изотопном сканировании узлы «холодные» и в большинстве случаев доброкачественные, но до получения четких доказательств их доброкачественности к ним стоит относиться как к раковым. Практически это означает УЗИ щитовидной железы и цитологическое исследование узла, то есть проведение тех мероприятий, которые обычно не требуются при тиреотоксикозе.
Тиреотоксикоз - это еще не диагноз, и методы воздействия на него определяются его причинами. Многие пациенты нуждаются в дальнейшем обследовании в стационарных условиях.
Существуют четыре основные причины тиреотоксикоза, определяющие различные терапевтические подходы. Если клинически диагноз не очевиден, проводят сканирование щитовидной железы с радиоактивным технецием. Как правило, этого исследования оказывается достаточно для установления диагноза.
-
Базедова болезнь
В этом наиболее распространенном случае тиреотоксикоза щитовидная железа стимулируется антителами к рецепторам ТТГ, циркулирующими в крови. Эту проблему можно считать скорее иммунологической, чем эндокринологической; чаще всего она встречается у женщин. При указании в семейном анамнезе на заболевание щитовидной железы, другое аутоиммунное состояние или наличие глазных симптомов диагноз очевиден и не требует дополнительного обследования. В типичных случаях щитовидная железа не пальпируется или симметрично увеличена, гладкая, при значительной гиперфункции может выслушиваться шум
При сканировании на первый взгляд железа может выглядеть нормальной, с симметричным и однородным захватом лиганда обеими долями. Однако чаще увеличен следовой захват, но даже если этого нет, то нормальный вид железы при сканировании на фоне сниженного уровня ТТГ свидетельствует о том, что происходит иная стимуляция железы - а именно антителами к рецепторам ТТГ.
Внешний вид железы при сканировании значительно отличается от такового при подостром тиреоидите (см. ниже), что служит главным дифференциально-диагностическим признаком при отсутствии пальпируемого узла или зоба. Иногда, например, у больных с экзофтальмом при нормальной тиреоидной функции может понадобиться непосредственное определение антител к ТТГ-рецепторам, однако это исследование не получило широкого распространения, и применение «тиреоидных антител» при тиреотоксикозе ограничено.
В лечении базедовой болезни используются три основных метода: медикаментозная терапия, хирургическое лечение и применение радиоактивного йода.
-
Лечение
Антитиреоидные препараты.
Все больные с тиреотоксикозом нуждаются в назначении антитиреоидных средств по крайней мере в начале лечения. Прием 20 мг карбимазола ежедневно позволяет стабилизировать и контролировать состояние почти всех пациентов после 4 - 6 недель приема. При этой дозе риск агранулоцитоза минимален. У 5 - 10% больных все же развивается аллергическая уртикарная сыпь и возникает необходимость перейти на ПТУ. Бета-блокаторы назначают симптоматически до проявления устойчивого действия карбимазола.
У больных базедовой болезнью, но не при тиреотоксикозе другого происхождения, лечение продолжают 18 - 24 месяца, в течение которых болезнь в 50% случаев «сама себя сжигает», и риск ее возобновления меньше, чем у пациентов без зоба.
После достижения эутиреоидного состояния можно снизить дозу до поддерживающей - 5-10 мг/день, хотя, конечно, проще продолжать терапию в режиме «блокирование - замещение», то есть оставить пациенту 20 мг карбимазола в день, чтобы быть уверенным в блокировании функции щитовидной железы и добавить 100 мкг тироксина в день, как при струмэктомии.
Хирургическое лечение.
Субтотальная струмэктомия - эффективный, проверенный временем метод лечения базедовой болезни. Однако остается риск, связанный с анестезией (нельзя оперировать до достижения клинического и биохимического эутиреоидного состояния) и собственно с хирургическим вмешательством.
Основная опасность заключается в развитии паралича голосовых связок или гипопаратиреоидизма. Существует довольно высокая вероятность образования келоидного рубца, кроме того, после операции пациент, скорее всего, останется на всю жизнь с гипотиреозом, поскольку большинство хирургов предпочитают удалить как можно больше ткани щитовидной железы, чтобы уменьшить риск продолжения тиреотоксикоза.
Несмотря на все это, некоторые пациенты предпочитают хирургическое лечение, остающееся методом выбора при наличии противопоказаний для назначения радиоактивного йода (см. ниже). Особенно его преимущества очевидны в случае, если пациентка хочет как можно скорее забеременеть.
Радиоактивный йод.
Терапевтическая доза радиоактивного йода разрушает щитовидную железу так же эффективно, как и хирургическое удаление. Щитовидная железа очень активно захватывает циркулирующий в крови йод, практически не накапливающийся в других органах, и за десятки лет применения не получено свидетельств повышения риска развития рака или лимфомы.
Как и при хирургическом вмешательстве, перед началом лечения необходимо достижение лекарственного эутиреоидного состояния, во-первых, потому, что радиоактивный йод вызывает высвобождение из щитовидной железы запасов тиреоидных гормонов (на первых порах ухудшая ситуацию), а во-вторых, при тиреотоксическом состоянии радиоактивный йод не удерживается в железе достаточно долгое время.
Доза препарата не столь высока, чтобы возникла необходимость госпитализации (в отличие от гораздо более высоких доз, вызывающих полное разрушение щитовидной железы при раке), и содержится в одной капсуле. На несколько дней шея становится источником радиоактивности, поэтому контакты с людьми должны быть ограничены. В это время моча также радиоактивна, так как организм выделяет йод (но не настолько, чтобы повредить почкам или мочевому пузырю), поэтому необходимо соблюдать осторожность при личной гигиене и стирке. У женщин детородного возраста перед началом лечения необходимо убедиться в отсутствии беременности, которую надо избегать по крайней мере в течение трех месяцев после окончания лечения (мы обычно советуем подождать месяцев шесть).
Достижение полного эффекта от применения радиоактивного йода обычно происходит после шести-восьми недель; необходимо постоянно проводить анализы крови для того, чтобы избежать гипотиреоза. В действительности большинство эндокринологов предпочитают достичь гипотиреоза, а затем назначить тироксин и не беспокоиться о проведении регулярных анализов.
Недавно проведенные исследования показали, что тиреотоксическая офтальмопатия прогрессирует при назначении радиоактивного йода (возможно, в результате высвобождения антигенов, стимулирующих образование антител). Поэтому пациентам с выраженными глазными симптомами назначают в качестве прикрытия стероидные препараты на один-два месяца или рекомендуют хирургическое лечение в качестве альтернативного.
-
Токсическая аденома
В этом случае единичный автономный узел выделяет тиреоидные гормоны, блокирующие секрецию ТТГ и функцию оставшейся ткани щитовидной железы, которая становится «холодной» при сканировании. Узел, как правило, доступен пальпации; клинически или при рентгенологическом исследовании грудной клетки обнаруживается девиация трахеи.
Лекарственная терапия не должна быть длительной, поскольку при отмене препаратов процесс возобновляется. Хирургическому лечению предпочитают радиоактивный йод, так как в этом случае только аденома захватывает препарат и разрушается, тогда как при гемиструмэктомии кроме операционного риска существует значительная вероятность развития послеоперационного гипотиреоза.
-
Многоузловой зоб
Это неиммунное заболевание неизвестной этиологии, при котором вся щитовидная железа диффузно изменена. Тяжесть тиреотоксикоза и размеры зоба чрезвычайно разнообразны. При маленьком зобе только самый большой узел может быть доступен пальпации и его легко принять за токсическую аденому. Однако при сканировании выявляется «изъеденная молью» железа с «холодными» и «горячими» очагами (что подтверждается и при ультразвуковом исследовании)
Пациенты могут находиться в эутиреоидном или слегка гипертиреоидном состоянии (во всех случаях обнаруживается пониженный уровень ТТГ). Из-за уменьшения содержания ТТГ лечение необязательно. Как и при токсической аденоме, если и назначают антитиреоидные препараты, то на короткое время. Если основной жалобой являются симптомы гипертиреоза, методом выбора служит терапия радиоактивным йодом. При сканировании по окончании лечения вновь выявляются горячие и холодные очаги, но ранее горячие очаги становятся холодными и в целом снижается захват радиоактивного йода.
Как и при базедовой болезни, в этом случае существует риск длительного гипотиреоза. Пациентам, у которых также наблюдается значительное увеличение железы, рекомендуют хирургическое лечение с удалением более 20-30% ткани органа.
-
Подострый тиреоидит (тиреоидит де Кервена)
Это недостаточно изученное патологическое состояние щитовидной железы, вероятнее всего, вирусной этиологии. В развитии заболевания отмечается два этапа: тиреотоксическая фаза, длящаяся два-три месяца, и гипотиреоидная фаза, после которой щитовидная железа, как правило, но не всегда возвращается к нормальному состоянию. Обычно в анамнезе прослеживается связь начала тиреоидита с вирусным заболеванием. Достоверным клиническим критерием считается болезненность щитовидной железы, обычно умеренно увеличенной как в начале, так и в конце процесса.
Это состояние не требует лечения, кроме симптоматического: пропранолол для устранения симптомов тиреотоксикоза и нестероидные противовоспалительные препараты при болях. Последующая гипотиреоидная фаза обычно преходяща, и тироксин, как правило, не назначается.
Литература
1. Tunbridge W.M.G., Evered D.C., Hall R., et al. The spectrum
of thyroid disease in a community; the Whickham survey. Clin Endocrinol 1977;
7.481.
2. Crooks J., Murray I.P.C., et al. Statistical methods applied
to the clinical diagnosis of thyrotosicosis. Quart. J. Med. 1959; 28:211.
Обратите внимание!
-
Об этиологии зоба можно судить по его характерным особенностям.
-
Частота пульса точно соответствует тяжести тиреотоксикоза.
-
Тремор при тиреотоксикозе обычно незначителен; часто пациент просто не может спокойно сидеть на месте.
-
Во всех случаях тиреотоксикоза наблюдается западение и отставание век.
-
Тиреотоксикоз - это не диагноз. Пациенты нуждаются в дополнительном обследовании.
-
Базедова болезнь - самая распространенная причина тиреотоксикоза. Ее проявления значительно отличаются от таковых при подостром тиреоидите
http://www.lvrach.ru/doctore/1998/02/4526582/?p=1
