Мануальная терапия при остеохондрозах.
Молостов Валерий Дмитриевич
кандидат медицинских наук
Мануальная терапия при остеохондрозах. Часть 1
Мануальная терапия при остеохондрозах. Часть 2
Мануальная терапия при остеохондрозах. Часть 3
Мануальная терапия при остеохондрозах. Часть 4
Мануальная терапия при остеохондрозах. Часть 5
Мануальная терапия при остеохондрозах. Часть 6
Мануальная терапия при остеохондрозах. Часть 6
По статистике 47% пациентов, которые обращаются за медицинской помощью к иглотерапевту, предъявляют жалобы на болезненные явления в области позвоночника. Из 47% всех пациентов с патологией позвоночника лечились по поводу остеохондроза 33%. Каждый третий больной лечится у иглотерапевта от остеохондроза. Самым эффективным методом лечения остеохондрозов является мануальная терапия и массаж мягких тканей в непосредственной близости от остеохондроза. Если иглотерапевт излечивает остеохондроз средней тяжести за 10 сеансов, то хороший мануальный терапевт (и одновременно - массажист) достигает тех же клинических результатов за 2 - 3 сеанса. Вот почему автор в свою книгу ввел главу о мануальной терапии и о некоторых элементах лечебного массажа. Мануальная терапия является вторым по частоте применения методом немедикаментозного лечения болезней, после иглотерапии. Очень часто иглорефлексотерапия и мануальная терапия применяются врачами в одном сеансе. При лечении остеохондрозов и радикулитов, как ни при каких других заболеваниях, широко применяется мануальная терапия. Врачебная практика убеждает, что эффективность лечения остеохондрозов увеличивается в 2 раза при параллельном применении в одном сеансе сначала точечного массажа, потом иглотерапии, а после того, как мышцы и связки будут релаксированы (расслаблены), рекомендовано применять мануальную терапию (остеопатию).
§ 60. Хиропрактика, остеопатия и мануальная терапия.
Можно предположить, что первым специалистом по мануальной терапии был охотник. Травмы, ушибы, вывихи во время охоты, естественно, вынуждали к применению каких-либо лечебных мер. Костоправство при повреждениях опорно-двигательного аппарата применялось наряду с другими методами лечения. Приписывать особые заслуги в этой области какой-либо одной стране - нет оснований. Известно, что мануальная терапия использовалась уже в Древней Греции. Так, в философском трактате Платона «Государство» приведены данные о враче Герадике из Саламарии, который применял физические упражнения и массаж при лечении различных болезней (Корн и др., 1980). Сам Гиппократ (V в. до н.э.) с помощью мануальной терапии успешно лечил заболевания позвоночника и внутренних органов. В своем труде о суставах он писал об ограниченной дислокации и подвывихах, что было близко понятиям хиропрактиков (Левит, 1978). Интересно мнение Гиппократа о том, что чрезвычайно важно состояние позвоночника, так как причина многих заболеваний связана с его патологией, и «сопоставляя сдвинутые позвонки, можно добиться излечения заболевания естественным путем». В мануальной терапии существуют сотни релаксирующих, ударных и тракционных методик. Мануальная терапия относится к одной из перспективных наук. Это наука будущего, так как весьма эффективна при лечении многих патологий, особенно при лечении патологий позвоночника.
1. Хиропрактики.
За многие годы существования мануальной терапии она то признавалась панацеей, то полностью отвергалась научной медициной. Лишь с середины XIX столетия этот способ облегчения страданий людей стал развиваться вновь. В этой области произошло выделение двух специальностей на основании технических отличий и некоторых теоретических предпосылок: хиропрактики и остеопатии. Хотя системы хиропрактиков и остеопатов построены на тех предпосылках, что в основе любого патологического процесса лежит заболевание позвоночника (смещение позвонков, подвывихи и др.), которое всегда сопровождается ущемлением сосудов и нервов, проходящих через суженные и измененные межпозвоночные отверстия, отличия их в практическом отношении имели принципиальный характер. Хиропрактики (основатель D. D. Palme) отличаются быстротой выполнения манипуляций, грубой контактной, в том числе ударной, техникой и немалым количеством осложнений. Часто эту технику называют «методикой коротких рычагов», которая заключается в воздействии контактными приемами на отростки позвоночника. Хиропрактики твердо придерживаются теории «сублюксации» позвонков. Согласно этой теории корешки ущемляются в межпозвоночных отверстиях при подвывихах межпозвоночных суставов, а специфические физические воздействия нормализует нарушенные соотношения и устраняет сдавливание корешков. Хиропрактики преимущественно используют прием манипуляции.
2. Остеопатия.
Остеопаты (основателем считается A. Stull), напротив, пользуются так называемой «техникой длинных рычагов», то есть оказывают воздействие на позвоночник через конечности и туловище пациента, хотя используют и отдельные сегменты. Они применяют мягкую мобилизацию и технику легкого массажа. Остеопаты придают большое значение нарушениям функций. Они рассматривают изменения в позвоночнике как остеопатическую гиперподвижность - «расслабленность». В отличие от хиропрактиков, остеопаты пользуются достижениями официальной медицины. Они достигли значительных высот в диагностике, хотя и уступают хиропрактикам в техническом отношении.
3. Школы остеопатов и хиропрактиков существовали в основном в США. Представители этих школ не имели медицинского образования, и вся их деятельность основывалась на практике. В дальнейшем стало возможным обучиться обеим этим специальностям в университете, где курс обучения от 14 дней постепенно увеличился до четырех лет. В университете хиропрактики и остеопаты изучали все науки, предусмотренные для подготовки судебных медиков, кроме фармакологии. Долгие столетия они враждебно противостояли официальной медицине и скептически относились к врачам. Однако, несмотря на различия во взглядах на механизм возникновения болевого синдрома, хиропрактики и остеопаты со временем разработали тонкие методики мануальной терапии, доведя ее до подлинного искусства.
4. Костоправы.
В России во все времена было развито лечение народными средствами. До середины XIX столетия лечение больных с травмами и ортопедическими заболеваниями находилось полностью в ведении народных лекарей (знахари, костоправы и др.), владевших приемами оказания лечебной помощи. К сожалению, в виде какого-либо официального направления костоправное дело не оформилось. Единичные энтузиасты-практики в разных регионах страны в разные периоды времени пользовались большой известностью, чем еще достаточно давно привлекали внимание общественности, лишь позже - органов здравоохранения.
5. Мануальная терапия
Мануальная терапия - это составная часть массажа и лечебно-физкультурного комплекса (ЛФК), которая, имея свои приемы диагностики, лечения и меры профилактики, оформилась в отдельную область медицины. Мануальная терапия направлена на устранение болевого синдрома, восстановление функций позвоночника и костно-суставного аппарата при дегенеративно-дистрофических поражениях. В середине 50-х годов XX века представители официальной медицины, применявшие приемы остеопатии и хиропрактики в своей лечебной деятельности, основали свою, новую школу, членами которой могли быть только врачи. Для того чтобы отмежеваться от хиропрактиков и остеопатов, врачебному направлению было дано название «мануальная медицина». Название исходит от латинского слава manus = рука, а смысловой перевод специальности - лечение при помощи физического воздействия на пациента рук врача. Специалисты организовали несколько конгрессов, которые проводятся раз в три года. На третьем конгрессе было принято решение о создании в сентябре 1965 года в Лондоне Международного общества мануальной медицины. В настоящее время, несмотря на наличие международной федерации мануальной медицины (FIMM), в мире существуют многочисленные хиропрактические и остеопатические центры (США, Англия).
6. В бывшем Советском Союзе появлялись сообщения о манипуляциях на позвоночнике при острых вертеброгенных болях в связи с остеохондрозом (Ткаченко, 1973; Корн и др., 1980; Яровой, 1980; Кислица, 1982; Касьян, 1985; Гойденко, 1988 и др.). В 1992 году А. А. Барвинченко выпустил «Атлас мануальной медицины», в 1993 году вышла монография А. Б. Сителя «Мануальная медицина». Мануальную терапию стали применять в Москве, Киеве, Харькове, Сочи и других городах. В настоящее время мануальная медицина в международном масштабе стала врачебной дисциплиной и всеми признана. Утвердилось положение, что ею должны заниматься врачи, профессионально подготовленные по технике выполнения манипуляций руками. В 1989 году состоялся первый Всесоюзный симпозиум по мануальной терапии (г. Москва). В исполнение его решений в 1990 году была организована Всесоюзная ассоциация мануальной медицины (ВАММ), впоследствии - Российская федеративная ассоциация мануальной медицины (РФАММ), имеющая многочисленные региональные отделения.
§ 61. Причина возникновения остеохондрозов.
Эффективность лечения остеохондрозов у врача значительно повышается, если он знает причину возникновения этого заболевания и механизм ее развития в динамике. Этот параграф посвящен описанию причин возникновения радикулитов и остеохондрозов. Интересно отметить, что у космонавтов, которые на протяжении многих месяцев находятся в состоянии невесомости, никогда не возникает ни остеохондрозов, ни радикулитов, ни грыж диска. Это можно объяснить только тем, что в состоянии космической невесомости отсутствует гравитационная нагрузка на позвоночник. После приземления и при наличии гравитационного притяжения Земли эти космонавты очень часто болеют радикулитами и остеохондрозами, так как за время полета в невесомости их позвоночные диски отвыкают от нагрузок. (Читайте карту заболеваний космонавтов Титова, Севастьянова, Терешковой Валентины и других космонавтов).
Животные (кошка, собака, лев, лошадь, слон) никогда не болеют остеохондрозами. Ветеринары объясняют этот факт тем, что животные передвигаются на четырёх лапах, а при таком виде передвижения позвоночник у них находится в горизонтальном положении. Вертикальное положение позвоночника у человека вызывает сильное давление на позвонки и на межпозвоночные диски, для чего позвоночник природой совсем не приспособлен. Можно утверждать, что главной причиной возникновения остеохондрозов у человека является вертикальное положение позвоночника, ведь в положении стоя (бег, хождение или стояние) и сидя люди пребывают 70% времени всей своей жизни.
1. Причина возникновения остеохондрозов.
Из анатомии позвоночника хорошо известно, что между позвонками расположены межпозвоночные диски, которых в человеческом позвоночнике насчитывается 24. Межпозвоночные диски имеют диаметр у крупного мужчины до 3 сантиметров (поясничные). Толщина (высота) диска 0,6 - 1 сантиметр. Диски состоят из хрящевой ткани по периферии (annulus fibrosus) и из полужидкой, тягучей (пульпозной) ткани в виде студня (nucleus pulposus) в центре. Межпозвоночные диски исполняют роль суставов для смещения позвонков относительно друг друга. Именно благодаря многочисленным межпозвоночным дискам туловище человека может наклоняться во все стороны и вращаться вокруг оси. Остеохондрозом (или спондилоартрозом) позвоночника называют дегенеративно-дистрофические изменения межпозвоночных дисков, которые как правило сопровождаются болями в позвоночнике, а также в конечностях и туловище. Одновременно уменьшается или полностью ликвидируется объём движения в межпозвоночных суставах. Причина разрушения гиалиновых тканей межпозвоночного диска - поражение вируса. Как показывают исследования ученых, причина возникновения остеохондрозов состоит в следующем. Приблизительно в 70% случаев остеохондроз возникает от внедрения в тело диска вируса. Первые симптомы остеохондроза появляются после гриппа, ОРЗ, назофарингита, герпеса и т. д., которым пациент переболел за неделю (или за месяц) до начала болей в позвоночнике. Как известно, вирусы из носоглотки проникают в капилляры слизистой оболочки, а оттуда попадают в кровь. Концентрация вирусов в крови быстро возрастает, и они миллиардами разносятся по всем органам и тканям, в том числе попадают и в межпозвоночные диски. Если несколько лет тому назад произошла микротравма межпозвоночного диска, то мелкие участки омертвевшей ткани внутри диска становятся хорошей питательной средой для размножения вирусов. Далее вирусы начинают разрушать здоровые клетки соединительной ткани диска. Возникает воспаление (дегенеративно-дистрофические изменения) межпозвоночного диска по причине разрушительного действия вируса в 70% случаев, а травмы, ревматизма и аллергического поражения в 30 % случаев. Внутри межпозвоночного диска возникает воспалительный процесс вирусного генеза. Межпозвоночные диски не содержат сосудов (и нервов), снабжаются питательными веществами благодаря диффузному пропитыванию плазмой крови всей толщи диска. Кровь в основном поступает от верхней и нижней пластин тел соседствующих позвонков. Хрящевая ткань диска набухает, отекает, увеличивается в размере. В диск перестают поступать питательные вещества и кислород, начинаются дегенеративно-дистрофические изменения тканей хряща межпозвоночного диска. Кроме того, вирусы из хрящевого диска могут током крови заноситься к рядом расположенным корешкам нерва. Тогда начинается радикулит, воспаление тела нерва, опухание, отекание, нервный ствол увеличивается в размере (по радиусу), а поэтому зажимаются в отверстиях мышечных фасций, то есть возникает туннельная невропатия. Поэтому при вирусной этиологии остеохондроза может одновременно появляться радикулит вирусного генеза. При наличии сильного иммунитета у человека в клетках костного мозга и печени вырабатываются специфические гамма-глобулины (антитела), которые быстро убивают вирусы внутри межпозвоночного диска. Клинические наблюдения указывают на положительную роль нагревания в бане всего тела, и межпозвоночного диска в частности. Нагревание межпозвоночных дисков в бане улучшает циркуляцию крови внутри хрящевых тканей диска. Но большим профилактическим эффектом обладает нагревание тела и расширение сосудов всего организма методом интенсивной физической работы на свежем воздухе (на улице, на стадионе, в лесу).
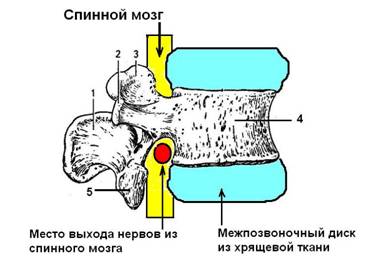
Рисунок 29. Поясничный позвонок. Обозначения: 1 - остистый отросток, 2 - поперечный отросток, 3 - верхний суставной отросток, к которому прикрепляется верхний позвонок, 4 - тело позвонка, 5 - нижний суставной отросток, к которому прикрепляется нижний позвонок.
Клинические исследования показывают, что лица, которые регулярно занимаются физкультурой на стадионе около дома (бегом, наклонами, вращением шеи, приседанием и так далее), болеют остеохондрозом в 5 раз реже, чем люди с неподвижным образом жизни. Для профилактики остеохондрозов и радикулитов очень важно хорошее кровоснабжение позвонков, так как вместе с кровью к дискам поступают антитела, которые интенсивно уничтожают вирусы внутри межпозвоночного диска. У молодых и сильных людей остеохондроз излечивается без лечения через несколько дней, так как молодые обладают сильным иммунитетом, который быстро уничтожает вирусы в хряще, и как следствие этого - ликвидируются все воспалительные процессы. При слабой иммунной системе вирусы в межпозвоночном диске не погибают, а размножаются, далее частично «съедают» хрящевую ткань диска, и человек заболевает остеохондрозом. Хрящи диска играют роль «амортизирующих прокладок» при ходьбе, наклонах, изгибах, поворотах, вращении позвоночника. Нарушение питания (трофики) дисков приводит к ликвидации пластической, амортизационной функции хрящевой ткани. Хрящ может треснуть по радиусу во многих местах с образованием «широких ворот, каналов», по которым выпадает пульпозное вещество за пределы позвоночника.
Термин «дегенеративные изменения, или обменно-дистрофические процессы» указывает в данном случае на то, что от действия патологического фактора (в виде вируса или травмы) начинается медленное разрушение гиалиновых структур диска, а это приводит к частичной или полной утрате обменных и трофических функций межпозвоночного диска. Так как межпозвоночные хрящевые диски не имеют сосудов и получают питательные вещества из крови путём их диффузии, через пропитывание плазмы через пористые ткани хряща, то при дегенерации хрящевой ткани количество «пор и капилляров» резко снижается, и от этого сильно страдает питание хрящевой ткани. Остеохондроз - это асептическое (токсическое, травматическое) или септическое (вирусное) воспаление межпозвоночного диска, которое осложняется длительными обменно-дистрофические изменениями хрящевой ткани. При остеохондрозе меняется биохимическая и гистологическая структура хрящевой ткани, а также ухудшаются физико-механические характеристики воспаленного межпозвоночного диска, что приводит к блокаде межпозвоночного сустава (то есть к отсутствию движения в суставе из-за чрезмерного отёка и опухания хрящевой ткани) и к возникновению болей.
2. Механика возникновения острого остеохондроза при равномерном отёке диска.
Смотрите рисунок 30 - 1, 2, 3. Итак, внутрь межпозвоночного диска попадают вирусы, токсины, антигены и антитела, он может травмироваться. Все эти причины вызывают воспаление, отёк и опухание, увеличение объёма диска. В процессе равномерного увеличения всего объёма диска возникают две стадии остеохондроза: стадия воспаления (разбухание, отёка диска) и стадия дистрофии (образования дегенеративной хрящевой ткани). Во время протекания обоих стадий могут возникнуть грыжи хрящевых дисков.
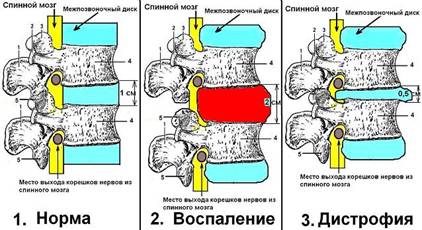
Рисунок 30 № 1, 2, 3. Схематическое изображение двух стадий остеохондроза: стадии воспаления и стадии дистрофии.
а) Первая стадия острого остеохондроза - стадия воспаления (разбухания, увеличение объёма диска). Смотрите рисунок 30 - 2. После поступления вируса (токсина, антигена) в какой-то межпозвоночный диск начинается воспалительный процесс и увеличивается объем диска. В 12% случаев диск может равномерно увеличиваться и становиться толще по всему объёму цилиндра диска. Если в норме толщина диска от одной площадки кольца тела позвонка до соседней составляет 0,7 сантиметра, то при равномерном его воспалении толщина может увеличится до 1,5 сантиметра. Возникает патологический процесс увеличения ширины диска, что вызывает боли от натяжения выходящих из спинного мозга периферических нервов и от вытяжения связок, окружающих диск. Возьмем пример из обыденной жизни. Если по пальцу сильно ударить молотком, то он воспалится, опухает и увеличивается в размере (становится толстым). Аналогичный процесс отёка тканей происходит в межпозвоночном диске. По причине тотального опухания диска, когда его объём увеличивается в 1,5 - 2 раза, возникают боли в позвоночнике. Правда, надо внести поправку - сам межпозвоночный диск не имеет болевой иннервации, поэтому усиление болей связано с выпячиванием хрящевых тканей диска и увеличением давления на окружающие его связки, на корешки рядом расположенных нервов, и на твёрдую и мягкую оболочки спинного мозга (при заднем остеохондрозе и при задней грыже диска). Именно окружающие диск мягкие ткани, а не сам диск, являются источниками болей при остеохондрозах. Итак, происходит увеличение объема воспаленного межпозвоночного диска, поэтому увеличивается расстояние между позвонками. Как следствие «воспалительного разбухания» межпозвоночного диска происходит увеличения расстояния между отверстиями, через которые корешки нервов покидают позвоночник. Конечно, корешки нерва по этой причине вытягиваются и на месте выхода из спинного мозга, и на месте проникновения в фасциальные отверстия паравертебральных мышц, которые начинают болеть. В период острого воспаления межпозвонкового диска мануальная терапия противопоказана, так как все манипуляции мануальной терапии направлены на расширение пространства между позвонками, которые и без этого чрезмерно удалены друг от друга воспалённом и опухшем межпозвоночным диском. Кроме того, вирусы из хрящевого диска могут током крови заноситься к корешкам нерва, начинается их воспаление (радикулит), опухание, отекание, они увеличиваются в размере (по радиусу), а поэтому они зажимаются в отверстиях мышечных фасций, возникает туннельная невропатия.
б) Вторая стадия острого остеохондроза - стадия дистрофии (или образование дегенеративной хрящевой ткани на месте межпозвоночного диска). Смотрите рисунок 30 - 3. Вторая стадия может проходить в двух направлениях: в направлении выздоровления (самоизлечения), и в направлении деструкции, дегенерации хрящевой ткани. Во-первых, у лиц с сильным иммунитетом может происходить процесс медленного выздоровления, воспаление межпозвоночного диска купируется, высота межпозвоночного диска снижается до нормы. В этот период происходит восстановление (регенерация) разрушенных патогенным процессом тканей, наступает самоизлечение от остеохондроза за счет использования собственных сил организма. Клинически это проявляется динамикой снижения боли в области позвонков, восстанавливается нормальный объём движения в позвоночнике. Во-вторых, у лиц с низким иммунитетом процесс разрушения хрящевых тканей вирусами может продолжаться несколько лет (5 - 10), что, в конце концов, приводит к потере эластических свойств хрящевых тканей диска. Под действием тяжести туловища (при стоянии и ходьбе) возникает процесс «расплющивания» межпозвоночного диска. Высота диска становится в 2 - 3 раза меньше физиологической нормы и может равняться 0,3 сантиметра. Длительное воздействие вирусов или ревматоидного процесса на хрящ вызывает прекращение поступления крови к дискам, уменьшается поступление кислорода и питательных веществ. В это время возникают функциональные блокады, то есть уменьшается объём движения позвоночника при наклонах, вращении, сгибании. Если здоровый межпозвоночный диск давал возможность разворачивать два соседних позвонка на угол в 10 градусов, то «больной» диск полностью блокирует движение в суставе. Для увеличения объема движения необходимо применить усилие в виде манипуляций «по разрушению блока», которые проводят мануальные терапевты. «Снятие блока» - это есть не что иное, как насильственное вращение тел позвонков, между которыми находится дегенеративно изменённая хрящевая ткань, что заканчивается специфическим хрустом. Эта процедура улучшает кровообращение внутри хряща и способствует быстрому восстановлению (регенерации) хрящевой ткани диска. Но если на протяжении многих лет никаких лечебных процедур не проводить, то регрессивная дегенерация тканей диска приведёт к полной потери эластичности хряща и к изменению биохимической структуры хряща. Тогда при незначительной нагрузке на позвоночник у пациента возникает полный коллапс диска с необратимыми последствиями - с образованием множественных хрящевых грыж, выходящих за пределы позвоночника.
в) Во время протекания обоих стадий остеохондроза может происходить процесс выпадения (пролапса) пульпозного ядра с образованием дискогенных грыж. Смотрите рисунок 30 - 2+3. Воспаление и деструкция хряща приводит в разрушению хряща диска. Во время третьей стадии возникает снижение высоты диска по причине «тотального грыжевого перерождения» диска. От статических и динамических нагрузок внутри диска возникают множественные трещины, через которые происходит выпадение (пролапс) пульпозного ядра, начинается стадия дискогенных грыж.
3. Механика возникновения острого остеохондроза при краевом отёке диска.
Чаще всего (в 88%) хрящ межпозвоночного диска воспаляется и увеличивает свой размер только с одного какого-то края (спереди, сзади, справа, слева). Если смотреть на диск сбоку, то он приобретает клиновидную, треугольную форму. Смотрите рисунок 31 - 1, 2, 3. На стороне, где происходит воспаление, толщина диска увеличивается до 1,5 сантиметра, а на здоровой стороне - остаётся равной, например, 0,5 сантиметра.
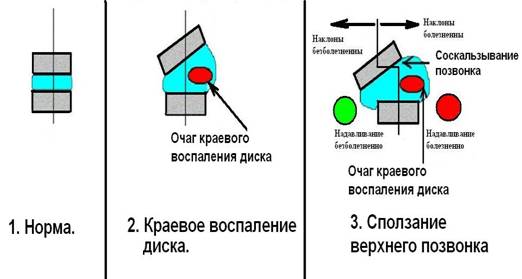
Рисунок 31 - № 1, 2, 3. Механизм сползания позвонка с вершины клиновидного диска.
а) Искривление оси позвоночника в виде лестницы. При воздействии даже незначительной продольной нагрузки на клиновидный диск (поднятие небольшой тяжести пациентом, его быстрое вставание со стула), возникает сползание позвонка в сторону и вниз (в положении пациента стоя). Смотрите рисунок 31 - 3. Чаще всего сползание по клиновидному диску направлено точно в левую или в правую сторону. В этом случае вышестоящий позвонок (относительно клиновидного диска) соскальзывает вниз как «с горки», и зажимает выходящий из спинного мозга периферический нерв, находящийся с противоположной стороны от очага воспаления. Поэтому попутно с левосторонним остеохондрозом возникает симптом острого правостороннего радикулита. Острый остеохондроз (острое воспаление хряща) справа или слева от краевой пластины диска всегда приводит к возникновению «механического» радикулита с противоположной стороны от очага воспаления. Резкое сползание вышестоящего диска вниз и сжатие корешка нерва проявляется клинически «прострелом», сильной и внезапной болью в позвоночнике. Клинику острого остеохондроза читайте в учебниках по неврологии. В этой книге автор больше обращает внимание на механику процесса. Возникает два механических процесса: искривление оси позвоночника (с образованием ступеньки, лестницы) и вращение вышележащего позвонка вокруг своей оси. Кратко опишем постоянно встречающийся при остеохондрозе симптом лестницы (или симптом противоположных наклонов), клиника которого состоит в следующем. Вместе с вышестоящим позвонком смещаются вбок и изменяют «центровку» все вышестоящие позвонки. При боковом соскальзывании поясничных позвонков (вправо или влево) у больного возникает симптом искривления туловища пациента на угол от 5 до 20 градусов, что хорошо видно в положении пациента стоя (одежда пациента должна быть снята). При правостороннем или левостороннем остром остеохондрозе возникает симптом «противоположных наклонов»: резкое усиление болей при наклоне шеи или туловища пациента (например) влево, и боли будут отсутствовать при наклоне вправо. Кроме того, наклон в болезненную сторону (влево) очень сильно ограничен в объёме из-за боли. Также может быть болезнен и ограничен объём движения при наклоне вперёд, но тогда будет отсутствовать боль при наклоне назад. Этот симптом невропатологи выявляют у 88 % больных остеохондрозом. Симптом «противоположных наклонов» очень важен для врача, так как он точно указывает на локализацию воспалительного очага внутри межпозвоночного диска (справа, слева, кпереди, кзади) и помогает мануальному терапевту подобрать самые эффективные способы лечения. Необходимо запомнить - боль возникает на «патологической площадке осевой лестницы», на площадке центральной оси позвоночника, которую при наклоне сдавливает позвоночник. Одновременно боль отсутствует на противоположной стороне межпозвоночного диска, которая свисает с уступа «ступенчатой лестницы» центральной оси позвоночника. Смотрите рисунок 31 - 3. Симптом «противоположных наклонов позвоночника» проявляет себя только в том случае, когда во всём позвоночнике, состоящем из 24 межпозвоночных дисков, имеется только один воспалённый (с какого-то края) диск. Но бывают случаи (в 12% от общего количества пациентов с остеохондрозом), когда воспален весь объём кольца межпозвоночного диска, или когда существует друг над другом 3 - 5 воспалённых (остеохондрозных) дисков с краевыми расположениями очага воспаления спереди, сзади, справа, слева. Тогда будут болезненны наклоны позвоночника во все стороны и симптом «противоположных наклонов» будет отсутствовать.
б) Другой классический синдром, который точно указывает на наличие воспалительного процесса внутри одного из 24 межпозвоночных дисков позвоночника - это «симптом сдавливания позвоночника» или «симптом нагрузки». Если на макушку головы (или на оба плеча), сидящего на полу пациента, врач будет давить сверху двумя руками точно в вертикальном направлении, то нагрузка на межпозвоночные диски резко увеличится, и все 24 диска незначительно деформируются, сожмутся. Если один из 24 дисков позвоночника воспалён или имеет грыжу, то пациент ощутит боль в данном отделе позвоночника. При наличии патологического межпозвоночного диска в шейном, грудном или поясничном отделе позвоночника, пациент будет жаловаться на резкое усиление боли в соответствующих местах шеи, грудном или поясничном отделе позвоночника. Так приблизительно можно определить уровень расположения воспаления межпозвоночного диска. Но данный способ определения уровня поражения позвоночника имеет крупный недостаток. При усилении деформации позвоночника, которое создаёт врач при проведении данного обследования, может возникнуть обострение процесса течения остеохондроза, дискозного радикулита, может увеличится размер грыжевого выпячивания. Ведь причина болей в позвоночнике является сжатие нерва и растяжение связочного аппарата позвоночника. А при проведении этого симптома компрессия на эти мягкие ткани ещё больше усиливается. Поэтому автор не рекомендует врачам проводить этот вид обследования позвоночника.
в) Хронический краевой остеохондроз. В 23% случаях правостороннее или левостороннее воспаление диска превращается в хронический остеохондроз, который может рецидивировать (обостряться) через каждые 3 - 5 месяцев. Периодические обострения болезни говорят о том, что у данного пациента иммунная система не в состоянии справится с патогенным фактором, который медленно разрушает хрящ, что приводит к продолжению процесса деструкции хряща (сначала с одной стороны диска, потом с обоих сторон). Через 5 лет возникает ситуация, когда внутри одного и того же межпозвоночного диска существует половина здорового хряща (например, справа), а половина полностью разрушенного хряща (например, слева). Клинику хронического остеохондроза можно прочитать в учебнике по неврологии. В этой книге автор больше обращает внимание на механику процесса, вызванного краевым отёком диска. Под действием веса собственного тела дегенеративная часть хряща (слева) вскоре проседает, уменьшает свою толщину до нескольких миллиметров, а здоровая половина хряща продолжает иметь высоту около 1 сантиметра. По этой причине могут возникать односторонние грыжи в межпозвоночном диске. Повторно образуется клиновидный диск (если его рассматривать сбоку), как и в описанном в этом параграфе случае с возникновением одностороннего острого остеохондроза. Возникает сползание позвонка в сторону и вниз, что является главной причиной боли. Клиника хронического краевого остеохондроза мало чем отличается от клиники острого краевого остеохондроза. Но необходимо обратить внимание, что верхняя покатая сторона диска при хроническом остеохондрозе направлена в обратную сторону, нежели при остром остеохондрозе. Позвонок соскальзывает сверху вниз, «с горки» клиновидного хряща в обратном направлении, нежели направление движения позвонка в момент возникновения острого периода остеохондроза. Вот почему для врача очень важно узнать из анамнеза пациента о том, что раньше у него болела одна сторона шеи или туловища (был острый остеохондроз), а через 7 лет заболела противоположная сторона (начался хронический остеохондроз). Факт смены стороны боли (справа налево или наоборот) даёт врачу информацию о том, что острая стадия остеохондроза перешла в хроническую. При хроническом остеохондрозе так же образуется «лестничный изгиб» центральной оси позвоночника с возникновением болей от смещения вниз вышестоящего позвонка (со всеми вытекающими отсюда последствиями). Главным отличительным симптомом является то, что при сгибании туловища пациент (заболевший хроническим остеохондрозом) уже жалуется на боли в противоположной стороне (место боли сравнивается с остром остеохондрозом). Если раньше боль при наклоне была слева, то сейчас боль будет справа. Кроме того, боль в позвоночнике при хроническом процессе не столь интенсивная, как раньше (снизилась «крутизна» клина у межпозвоночного диска). Как правило, хронический остеохондроз осложняется зажатием седалищного нерва с возникновением клиники ишиаса. Другая характерная особенность - в 63% случаев лечение хронического остеохондроза более длительная (чем острого) и в 16 % случаев лечение мануальной терапией этой патологии бывает вообще не эффективной. Причина плохой эффективности лечения хронического остеохондроза - это почти полное дегенеративное перерождение хряща, который не восстанавливается в цитологическом и биохимическом отношении, а следовательно компрессия нервов и боли продолжаются. Поэтому врачи не должны быть чрезмерно самоуверенны при лечении хронических остеохондрозов, которые тревожат пациента более 15 лет.
г) Через 10 - 15 лет непрерывного деструктивного процесса в межпозвоночном диске происходит превращение краевого хронического остеохондроза (правостороннего или левостороннего) в тотальный хронический остеохондроз, то есть в полное дегенеративное перерождение всей хрящевой ткани диска. При этом деструктивный процесс от одной половины хряща распространяется на другую, а следовательно, охватывает весь объём диска. Клиновидность межпозвоночного диска ликвидируется, тела позвонков принимают физиологически правильное положение, однако возникают множественные грыжи диска, проявление которых и определяет клинику болезни. Клиника острого и хронического остеохондроза при равномерном отёке диска (при деструкции всего диска) читайте в начале этого параграфа.
д) Вращение (торсия) позвоночника вокруг своей оси при возникновении клиновидного межпозвоночного диска. Если воспаление диска, его отёк и разбухание происходит с его правого или с левого бока (но не спереди или сзади), то одновременно происходит его соскальзывание вбок и вынужденное, насильственное вращение тела позвонка вокруг оси. Торсия позвонка имеет следующий механизм возникновения. Тело верхнего позвонка, расположенного над межпозвоночным диском треугольной формы, смещается в сторону. Смотрите рисунок 31. При этом мышцы, которые прикрепляются к остистому отростку этого позвонка, натягиваются и смещают остистый отросток назад, к центральной оси позвоночника. В этой чисто механической системе остистый отросток играет роль рычага, за который натянутые мышцы смещают его в сторону, к центру туловища. Тело позвонка делает невидимое глазом вращательное движение вокруг своей оси. По причине вращения позвонка вокруг оси на 2 - 3 градуса сильно натягиваются связки нервы и сосуды, выходящие из его foramen intervertebrale, и это усиливает болезненный симптом. Вполне понятно, что с возникновением поворота одного позвонка будут вращаться в ту же сторону все вышележащие позвонки.
ж) Возникновение мышечных спазмов при радикулитах. Радикулиты в 88% случаях возникают при механическом зажатии нервов «верхним, упавшим» позвонком или в при механическом зажатии нервов внутри фасциального отверстия. Скатывание «с горки» клиновидного диска позвонка сдавливает нерв, который располагается точно внизу под скользящим вниз позвонком. Верхний позвонок «сваливается сверху» и зажимает корешок нерва. Возникает острый, компрессионный радикулит c мышечными спазмами и болями. Смотрите рисунок 31. Нервы иннервируют все мышцы туловища и конечностей. По сжатому нерву начинает поступать избыточное количество биотоков к мышцам и они сильно сокращаются, спазмируются, что является единственной причиной возникновения мышечных болей. Не остеохондрозы, а вторичные радикулиты вызывают болезненные сокращения мышц на груди, на спине, на ногах, и даже внутренних органов - мочевого пузыря, кишечника, мочеточника, крупных сосудов (возникает учащённое мочеиспускание, запор, импотенция у мужчин и так далее). Спазм мышц около позвоночника на протяжении нескольких лет приводит к возникновению приобретенных сколиозов. Мышцы живота также получают иннервацию от нервов, выходящих из спинного мозга. Если возникает «компрессионный радикулит» слева или справа, то при внимательном осмотре живота у лежащего на спине пациента можно заметить спазм одной части живота, от чего живот приобретает несимметричные формы.
4. Особенности остеохондроза в нижнем отделе позвоночника (зона L.5 - S.1) - это сползание (листез) позвонка L.5 вперёд.
Смотрите рисунок 32. Как показывает статистика, причина возникновения люмбаго у 86 % пациентов является патологическое смещение вперёд оси позвоночника в нижнем отделе поясницы, в области L.5 - S.1. Причина состоит в особом анатомическом строении межпозвоночного сочленения между пятым поясничным позвонком L.5 и первым крестцовым позвонком S.1: хрящевой диск между этими позвонками (при рассмотрении его сбоку, слева или справа) имеет форму треугольника. Все остальные хрящевые межпозвоночные диски позвоночника имеют форму вытянутого прямоугольника. Такое анатомическое строение возникло в анатомии скелета людей из-за эволюционных особенностей человека. Более 20 миллионов лет назад предки человека (обезьяны) передвигались по поверхности Земли на четырёх конечностях, используя две ноги и две руки. Их позвоночник имел горизонтальное положение по отношению к поверхности Земли. Между ногами и позвоночником (у обезьян, собаки, коровы, слона) физиологический и анатомический угол составляет 90 градусов.
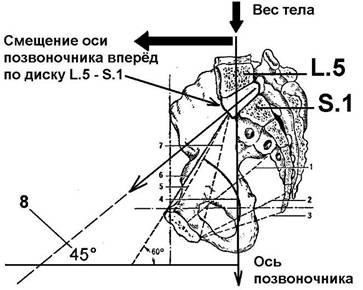
Рисунок 32. Расположение межпозвоночного диска L.5 - S.1 под углом 45 ° по отношению к горизонтальной линии (у стоящего человека). Обозначения: 1 и 5 - внутренние размеры малого таза, 2 и 3 - наружные размеры малого таза, 4 - вертикальная ось таза, 6 - анатомическая конъюгата, 7 - диагональная конъюгата, 8 - расположение межпозвоночного диска L.5 - S.1 под углом 45 ° по отношению к горизонтальной линии.
Поэтому у «обезьяньих» предков человека все межпозвоночные диски позвоночника имели форму правильного вытянутого прямоугольника (при наблюдении за позвоночником сбоку, справа или слева). У современных обезьян ветеринары никогда не диагностируют люмбаго, у них никогда не бывает болей в пояснице. Но приблизительно 10 - 15 миллионов лет назад предок человека (гоминид) выпрямился, поставил позвоночник в горизонтальное положение, и стал «прямоходящим животным». Между осью ног и осью позвоночника у прямоходящего человека образовался анатомический угол в 180 градусов, а у предка человека обезьяны этот угол составлял 90°. При беге, быстром хождении и прыжках в длину ноги людей (по отношению к оси позвоночника) ещё больше отводятся назад за спину до угла 210 - 220 градусов. В связи с «прямохождением» людей форма позвоночника подверглась некоторым изменениям. В области перехода поясничного отдела в крестцовый возник треугольный межпозвоночный диск L.5 - S.1. Анатомическое строение позвоночника человека в связи с вертикальным расположением позвоночника, стало несовершенном.
По причине особого анатомического строения у людей (в отличии от животных) возникло наклонное расположение межпозвоночного диска L.5 - S.1 к горизонтальной линии на угол 45 градусов (при наблюдении за позвоночником сбоку). Такое анатомическое строение позвоночника способствует сползанию позвонка L.5 вперёд и вниз. Поэтому можно утверждать об анатомической предрасположенности всех людей к заболеванию типа остеохондроза в зоне L.5 - S.1, который клинически проявляется как люмбаго.
Однако, для возникновения патологического процесса соскальзывания (листеза) позвонка L.5, одного гравитационного притяжения не достаточно. Существуют мелкие вертикальные суставные отростки, которые удерживают позвонок L.5 от соскальзывания. У вертикально стоящего человека возникает дополнительный изгиб позвоночного столба назад к спине (по отношению к обезьяне) на 90° - 100°. Если учесть, что у бывших предков человека (у обезьяны) нормальный угол между осью ног и позвоночника составляет 90°, то можно утверждать, что прямохождение создало услови для возникновения особой патологии у человека в виде люмбалгий и люмбоишалгий. В механизме этих болезней дополнительным неблагоприятным фактором является гравитационное притяжение Земли. Вес туловища, рук и головы у взрослого человека составляет 70 % от веса всего тела. Если средний вес взрослого человека составляет 80 килограмм, то (при положении стоя) около 60 килограммов веса тела давит на треугольный межпозвоночный диск L.5 - S.1. А если человек в силу производственной необходимости ещё поднимает груз 60 килограммов, то нагрузка на треугольный межпозвоночный диск L.5 - S.1 удваивается (60 кг вес туловища + 60 килограммов вес груза = 120 килограммов). Здоровый межпозвоночный диск L.5 - S.1 (и здоровые межпозвонковые суставы) могут выдержать такую нагрузку. Если кости ослаблены остеопорозом, позвонок L.5 может не выдержать нагрузки. Тогда диск, хрящевые ткани которого разрушены внедрившимся в него вирусом, соскальзывает вниз по треугольному диску L.5 - S.1. Далее он вытягивается, раздавливается, проседает, раскалывается, выпирает из физиологического объёма диска в виде грыж, возникают другие его механические изменения. Человек получает болезнь в виде дискозного радикулита. При этом крестец, соответственно, смещается назад (при наблюдении за позвоночником сбоку). Возникает соскальзывание назад крестца (задний листез крестца с одновременным передним листезом оси всего позвоночника), который в научной литературе ещё называется «ретролистезом крестца». Только при наличии дегенеративного разрушения суставных отростков у позвонка L.5 возникает его сползание (листез) вперёд и вниз. У лежащего на животе пациента возникает «лестница» по оси позвоночника, где первой ступенью служит крестец, а второй - весь остальной позвоночник. Это и является причиной возникновения болей типа люмбаго.
Возможно, через тысячелетия непрерывной эволюции скелета человека на планете с гравитационном притяжением, анатомическое строение позвоночника человека усовершенствуется, соприкасающиеся пластины тел позвонков L.5 и S.1 примут параллельное расположение по отношению друг к другу. Тогда патология в виде люмбаго у людей исчезнет. Но пока соприкасающиеся пластины тел позвонков L.5 и S.1 расположены под углом по отношению друг к другу, а вес туловища провоцирует скольжение их «с горки» при горизонтальном расположении позвоночника.
5. От теории к практике.
Знание механизма образования заболевания даёт врачу ясность в использовании соответствующих методик исправления патологических механических изменений. Что бы вылечить пациента, у которого произошло сползание позвонка L.5 вперёд и вниз, необходимо убрать «лестницу» у оси позвоночника, сделать ось позвоночника прямой. Смотрите рисунок 33. Мануальный терапевт может быстро помочь больному с люмбаго. Внизу описываются два метода автора этой книги, которые очень эффективны при лечении люмбаго. Оба метода основаны на подъёме пятого поясничного позвонка L.5 за кожную складку вверх с одновременным давлением сверху - вниз на крестец. Рассмотрим как пример автор два метода лечения люмбаго.
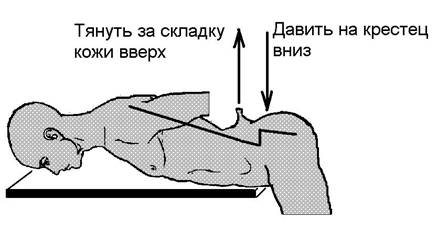
Рисунок 33. Позвоночник в зоне L.5 - S.1 искривляет свою ось в виде «лестницы». Манипуляция выравнивания оси позвоночника при помощи тракции позвонка L.5 за складку кожи и одновременного давления на крестец.
a) Манипуляция № 1 на сочленение L.5 - S.1. Подъём пятого поясничного позвонка L.5 за кожную складку одной рукой с одновременным давлением на крестец другой рукой. Смотрите рисунок 33. Автор этой книги часто применяет свою собственную методику для лечения болей в области нижней части поясничного отдела позвоночника. Как обычно, перед любой манипуляцией проводятся методы расслабления мышц и связок поясничной области методами изометрической релаксации, иглотерапией, массажем, прогреванием мышц в сауне. Далее пациент ложится на живот и на стол. Край стола застилают одеялом (с целью уменьшения давления острой кромки доски на живот). Кромка стола должна располагаться около костей таза лежащего на столе человека. Ноги пациента не упираются в пол, а свисают, и под действием тяжести ног таз пациента так же немного свисает вниз. Врач становится сбоку от стола. Далее врач создаёт поперечную складку кожи точно над позвонком L.5 одной рукой и тянет за складку вверх. Одновременно другой рукой врач давит вниз на место расположения крестца. При удачном проведении манипуляции позвонок L.5 поднимается вверх и слышится громкий щелчок. Боли в пояснице сразу проходят, появляется тепло в ногах. Для фиксации правильного положения позвонка L.5 на область поясницы накладывается корсет.
b) Манипуляция № 2 на сочленение L.5 - S.1. Подъём пятого поясничного позвонка L.5 за кожную складку двумя руками с упором в крестец запястьями двух рук. Смотрите рисунок 33. Как обычно, перед любой манипуляцией проводятся методы расслабления мышц и связок поясничной области методами изометрической релаксации, иглотерапией, массажем, прогреванием мышц в сауне. Исходное положение пациента аналогично описанному выше - пациент ложится на живот и на стол. Ноги пациента не упираются в пол, а свисают, и под действием тяжести ног таз пациента так же немного свисает вниз. Врач становится сзади от лежащего на столе пациента. Далее врач создаёт поперечную складку кожи точно над позвонком L.5 двумя руками и тянет за складку вверх. При этом запястья двух рук располагаются на крестце пациента, и ими врач давит сверху-вниз на крестец. При удачном проведении манипуляции позвонок L.5 поднимается вверх и слышится громкий щелчок. Боли в пояснице сразу проходят, появляется тепло в ногах. Для фиксации правильного положения позвонка L.5 на область поясницы накладывается корсет.
§ 62. Причина возникновения радикулитов.
В отличии от остеохондрозов мануальная терапия не в состоянии вылечить другое заболевание позвоночника - радикулит, который по клиники мало чем отличается от остеохондроза. Для того, что бы объяснить, почему мануальная терапия бессильна при лечении радикулитов, необходимо знать механизм возникновения радикулитов. Знания механизма возникновения радикулитов также объясняет, почему радикулиты прекрасно лечатся точечным массажем. Для излечения радикулита надо интенсивно массажировать болезненные точки, где возникла туннельная невропатия.
1. Механическая причина возникновения радикулитов (радикулопатий).
Радикулитом называется воспаление нерва (корешка - radiculus по-латыни), выходящего из спинного мозга. Спинномозговые нервы, пп. spinales, представляют собой парные метамерно расположенные нервные стволы, образованные слиянием двух корешков спинного мозга: заднего, radix dorsalis, (чувствительного) и переднего, radix ventralis (двигательного). Оба корешка сближаются около межпозвоночного отверстия до выхода из него. На заднем корешке имеется утолщение - спинномозговой узел, ganglion spina1е. Спинномозговой нерв покидает позвоночный канал через межпозвоночное отверстие, при выходе из которого он подразделяется на ряд ветвей: межрёберные нервы, нервы к внутренним органам, ветви для образования симпатических узлов (r. albus), тонкие веточки для иннервации твёрдой оболочки спинного мозга. Смотрите рисунок 34 - 1. Спинномозговые нервы выходят между двумя соседними суставами головок рёбер, а вирусное поражение нервов может осложняться воспалением этих мелких суставов. Поэтому давление пальца врача на паравертебральные мышцы вызывает очень сильную болезненность в позвоночнике, состоящей «из суммы болей» воспалённого нерва и воспалённого сустава.
Провоцирует возникновение радикулита внедрение вируса в тело нерва, а непосредственной причиной болей является механическое сдавливание нерва выпячивающимися тканями межпозвоночного диска или спазмированной мышцей, травматическое повреждение нервной ветки или воздействие на нее нейротоксинов, в результате чего диаметр нерва увеличивается. Одни штаммы нейротропных вирусов, для которых пищей служит слизистая оболочка носоглотки, кровь и нервная ткань, сначала поступают в огромном количестве в русло крови, а после этого вместе с артериальной кровью приносятся к нерву. Другие штаммы нейротропных вирусов, для которых пищей служит только нервная ткань, внедряются в маленький периферический нерв кожи при уколе, ссадине или укусе животного. После этого вирус ретроградно поражает (а иногда и полностью уничтожает) нервные клетки периферической системы, потом спинного мозга, потом головного мозга, что приводит человека к смерти. Ретроградное движение - это движение снизу вверх, а в данном случае - от периферии к центру, от нервного окончания на коже к спинному, а потом к головному мозгу. Внедрение вируса в нервную ткань приводит к опуханию нервного ствола с увеличением его диаметра. Нерв ущемляется в отверстиях мышечных фасций, возникает туннельная невропатия. В большом проценте случаев на внедрившийся вирус в тело нерва вырабатываются антитела в костном мозге и печени, антитела в виде гамма - глобулинов быстро уничтожают вирусы внутри нервного ствола и наступает выздоровление. Однако в небольшом проценте случаев внедрение нейротропного вируса приводит к опуханию, утолщению, а после и к полному уничтожению периферического нерва. При отсутствии иммунитета у пациента возникает крайне неблагоприятное течение распространения вируса по нервным тканям: вслед за периферическим нервом уничтожается спинного мозга, а потом головной мозг, что заканчивается смертью.
Не только проникновение внутрь нерва вируса увеличивают диаметр нерва, выходящего из позвоночника на периферию. Воспаление и опухание нерва может произойти от диабетической полиневропатии, алкогольной невропатии, по причине возникновения аллергического неврита (острая димиелинизирующая полирадикулоневропатия Гийена-Барре), миеломной (опухолевой) полиневропатии, полиневропатии при дифтерии, при поражении нерва вирусом опоясывающего лишая (herpes zoster), при ревматизме, при системной красной волчанке, при травме нерва. У лиц со слабым иммунитетом причиной отека и воспаления нерва могут быть вирусы, которые вызывают грипп, ОРЗ, назофарингит, колит, энтерит, гепатит.
Чаще всего (в 99 % случаев) вирус уничтожает не весь нерв целиком, а участок нерва длинной в 1 - 2 сантиметра. По этой причине вирус становится причиной возникновения лицевого неврита, невралгии тройничного нерва, межреберной невралгии, ишиаса и так далее. Подробнее о клинических проявлениях при поражении нервной системы человека различными штаммами нейротропных вирусов читайте ниже. Из анатомии периферической нервной системы хорошо известно, что как только корешок нерва выходит из спинного мозга и позвоночника (через foramen intervertebrale), он вынужден проникать через толщи паравертебральных и других мышц. Каждая мышца покрыта (как чулком) прочной, эластичной фасцией. В мышечных фасциях существуют специальные отверстия для проникновения нерва через толщу мышцы на периферию тела, к коже. Преодолевая длинный путь от спинного мозга к коже, нервный ствол проникает сквозь десятки мышц и через десятки мышечных фасций. Отверстие в мышечной фасции нельзя увеличить, растянуть, и если толщина нерва увеличивается, то нерв сильно сжимается в фасциальном отверстии. Например, если какой-то нерв имел диаметр 1 миллиметр, а после развития в нем воспалительного процесса (после внедрения вируса в тело нерва) нервный ствол приобрёл диаметр в 2 миллиметра. Из-за увеличения диаметра нерва происходит процесс его сжатия в первом же фасциальном отверстии паравертебральной мышцы, которое «встречает» его сразу после выхода нерва из позвоночника (m. erector spinae, m. longissimus, m. iliocostalis, m. transversospinalis и другие). Механизм возникновения болей при компрессии нерва костной тканью или внутри фасциального отверстия называется туннельной невропатией. Основным клиническим симптомом компрессионной (стронгуляционной, туннельной) невропатии является интенсивная боль в месте нажатия пальца врача на месте проникновения нерва внутрь мышцы через фасциальное отверстие. Боль может возникнуть при вращении туловища или движении конечности, так как при этом происходит натяжение зажатого в фасциальном отверстии нерва. Так возникает патология, которая именуется в современной научной литературе «туннельная невропатия корешков вертебральных (позвоночных) нервов», иначе радикулитом или невропатией. Смотрите рисунок 34 -1, 2. Итак, причиной возникновения радикулитов является туннельная (или компрессионная) невропатия. Если диаметр нерва при его воспалении увеличивается на 10% - 30%, то без сомнения сила сжатия нерва в отверстии тонкой фасции достаточно сильное. От сильного сжатия нервных клеток, которые служат в организме проводниками электричества, повреждается их тонкая изоляционная оболочка (швановская оболочка) и происходит соприкосновение «оголенных проводов» нейронов. По этой причине случаются «иннервационные ошибки» в виде иррадиации боли, когда пациент с радикулитом ощущает боль в абсолютно «здоровых» местах на руке, ноге, пояснице и так далее. По причине «короткого замыкания» пережатых нервов мускулатура чрезмерно сокращается непосредственно над местом передавливания нерва. Например, спазмируется грушевидная мышца, которая пережимает седалищный нерв в месте его выхода из малого таза на бедро, возникает синдром грушевидной мышцы в виде боли в ягодице. Спазмируется лестничная мышца на шее с пережатием плечевого сплетения, от этого ощущается боль в плече.
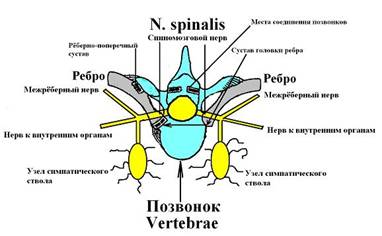
Рисунок 34 - 1. Взаимоотношение рёбер, нервов и позвонков.
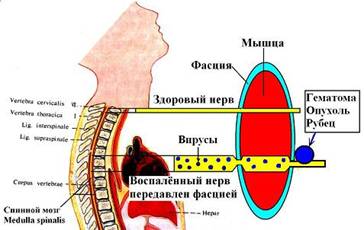
Рисунок 34 - 2. Причина возникновения радикулитов - туннельная невропатия воспалённых спинальных нервов (поражение нерва вирусом), гематома, опухоль, рубец.
По поверхности крупного нервного ствола всегда идут кровеносные сосуды (артерия и вена). При туннельной невропатии пережимаются и эти анатомические образования. Пережатые вены и артерии непосредственно около фасциального отверстия, пережимающей нерв, увеличиваются в размере в 3 - 5 раз. Именно их и пальпируют врачи, а многие медики ошибочно называют расширенные вены и артерии «скоплением солей». Получается замкнутый круг - отекший нерв зажат в фасциальном отверстии, а вены и артерии (пережатые у входа в фасциальное отверстие) расширяются и ещё сильнее давят на нервный ствол, еще сильнее затягивает «петлю на шее нерва». Таков механизм возникновения радикулитов. Причина возникновения остеохондрозов совершенно другая.
Туннельная (или компрессионная) невропатия переферического нерва, поражённого вирусом, диагностируется в 83 % случаев. В 17 % случаев причина туннельной невропатии являются опухоли (липомы, невромы и так далее), гематомы внешние для данного нерва (гематома мышцы) и внутренние (после травмы данного нерва), рубцы из соединительной ткани после ножевых и осколочных ранений, воспалительные уплотнения после инъекций около нерва, сдавливание нерва фурунколом и так далее.
2. Клинические симптомы некоторых туннельных невропатий.
Многие ученые утверждают, что радикулиты, остеохондрозы, лицевой неврит, невралгия тройничного нерва и другие болезни периферической нервной системы относятся к разновидностям туннельных невропатий, так как возникают от механического сдавливания нерва внутри отверстия в костной ткани (в местах выхода из черепной коробки), в отверстиях, образованных двумя соседними позвонками, или в отверстии плотной мышечной фасции. Сейчас кратко опишем клиническую картину некоторых туннельных невропатий, которые проявляют себя очень болезненными точками на спине, груди, животе, на голове, ногах и руках.
1) Инъекционная невропатия.
Инъекции многих лекарств в ягодичную область, в предплечье или в плечо иногда сопровождаются поражением иглой и инъекционными растворами седалищного, лучевого, локтевого или срединного нервов. Возникает химическое поражение участка нерва длиной в 2 - 3 сантиметра. Неправильно выполненная инъекция в непосредственной близости от нерва или непосредственно в тело самого нерва приводит к его сдавлению сначала 5-10 миллилитрами раствора введенного лекарства, а затем нерв сдавливается воспаленным участком мышечной ткани, который образуется по причине неблагоприятного воздействия химического состава вещества, используемого для внутримышечного введения. По этой причине сразу после инъекции возникают сильные боли и паралич мышц в районе инъекции. Лечение: массаж противопоказан, инъекции гидрокортизона или преднизолона в эпицентр асептического воспаления и тепловые процедуры. При лечении иглотерапией брать только отдаленные точки.
2) Невропатия надлопаточного нерва.
Первичная причина болезни - травма мягких тканей над плечевым суставом или чрезмерное напряжение мышц при физической нагрузке на плечевой сустав. Вторичная причина - сдавливание нерва вследствие локального опухания и отекания мягких тканей в щели, образованной вырезкой лопатки и натянутой над ней верхней поперечной связкой лопатки. Клинические проявления болезни следующие: интенсивная боль по ночам и в положении лежа на больной стороне, при нажатии на верхнюю поверхность плечевого сустава ощущается сильная болезненность, боль обостряется при кашле и движении рукой.
3) Невропатия подмышечного нерва.
Невропатия подмышечного нерва возникает при сдавлении его в четырехстороннем отверстии. Клиника - точечная боль при нажатии пальцем на заднюю поверхность плечевого сустава.
4) Невропатии срединного нерва.
Срединный нерв может быть сдавлен во многих местах по всей его длине. На плече нерв может быть сдавлен шпорой плечевой кости. Тогда точечная болезненность выявляется, например, на 6 см выше внутреннего мыщелка плеча. На нижней трети плеча сдавливание нерва возникает из-за воспаления связки Стратерса. В верхней трети предплечья срединный нерв может сдавливаться внутри отверстия фасции круглого пронатора. Основная жалоба при пронаторном синдроме - точечная болезненность в области верхней половины предплечья в покое и при нажатии. Самым частым вариантом всех туннельных невропатий является такая патология срединного нерва, как синдром запястного канала. Веточка нерва пережимается в запястном канале по причине воспаления и опухания окружающих сухожилий и сухожильных влагалищ. Основным фактором развития синдрома запястного канала является физическое перенапряжение -длительное вязание, вышивание, доение коров, шлифование и т.д. Клиническая картина данного заболевания сводится к ночным и утренним болям и онемению 1, 2 и 3 пальцев руки. Точечная болезненность диагностируется при нажатии на запястье. Лечение аналогично предыдущим туннельным невропатиям.
5) Туннельная невропатия локтевого нерва.
Сдавление локтевого нерва может происходить на уровне задней поверхности локтевого сустава, лучезапястного сустава и на ладони. Соответственно этому острая точечная боль при нажатии пальцем определяется на задне - внутренней поверхности локтевого сустава, на ладонной поверхности запястья около локтевой кости, на ладони в области основания 5 пястной кости. Упорные невропатии на ладони наблюдаются у людей, испытывающих постоянное давление на ладонь: спортсмены - велосипедисты и мотоциклисты, слесари, больные, пользующиеся при ходьбе костылями и т.д.
6) Туннельная невропатия лучевого нерва.
Компрессионное сдавливание лучевого нерва чаще всего происходит на месте прободения нервом наружной межмышечной перегородки плеча на границе средней и нижней трети. Клиническая картина типична - полный паралич разгибателей кисти и пальцев, висячая кисть. Болевая точка обнаруживается на внутренней поверхности плеча. Лечение: инъекции гидрокортизона в болевую точку, которая располагается на соответствующей глубине. Желательно предварительно определить локализацию и глубину нахождения зоны компрессионного сдавливания тонкой иглотерапевтической иглой, которая, попав в очаг асептического воспаления, возникшего на месте сдавливания нерва, вызовет резкую боль. После этого параллельно иглотерапевтической игле вводят инъекционную иглу и вливают раствор гидрокортизона. Реже лучевой нерв передавливается в других местах: в локтевом суставе (латеральная поверхность) и на ладони (у основания и головки 1 пястной кости). При надавливании пальцем в указанных местах возникает сильная боль.
7) Невропатия межреберных нервов или межреберная невралгия.
Межреберные нервы проходят от позвоночника к переднесрединной линии J по межреберным промежуткам. По ходу своего распространения и последующего разветвления в мышцах и коже груди и живота они проникают через сотни мышечных фасций, где может происходить их защемление при наличии непосредственно над фасцальным отверстием воспалительного очага или опухоли. При надавливании пальцем в районе компрессии нерва больной отмечает усиление боли. При сильном сжатии туловища широким кожаным ремнем или лечебным корсетом возникает синдром «кончика ребра». Происходит сдавливание межреберного нерва концами 10, 11 и 12 ребер с возникновением острой боли в указанном месте в покое, при кашле, чихании и надавливании пальцем. Ушиб живота может осложняться ущемлением передних ветвей межреберных нервов, пронизывающих фасцию прямой мышцы живота. Клинически это проявляется «синдромом прямой мышцы живота» : наличие очень болезненных точек на брюшной стенке, а при большом их количестве пальпация внутренних органов живота становится повсеместно болезненной, что приводит к ошибочному диагнозу острой патологии органов брюшной полости. Однако, чаще всего болезнь позвоночника вызывает иррадиацию болей в какой-то участок межреберного нерва. В этом случае возникает немного другая клиническая картина. Радикулиты, опухоли спинного мозга, болезнь Бехтерева и другие патологии позвоночника вызывают не точечную болезненность, а разлитую болезненность на площади 3 - 5 квадратных сантиметров.
8) Невропатия наружного кожного нерва бедра, болезнь Рота.
Это один из самых частых вариантов туннельных невропатий. Нерв выходит на бедро кнутри от передней верхней ости подвздошной кости. Избыточное отложение жира в передней брюшной стенке может привести к отвисанию жировых тканей при ходьбе и натяжению нервного ствола. Это и является причиной его компрессии в отверстии прободения нерва через паховую (пупартовую) связку. Клинически этот синдром проявляется не только точечной болезненностью при надавливании пальцем на соответствующее место, но и онемением и жгучей болью по передней поверхности бедра. При постоянных сильных болях требуется хирургическое вмешательство по пересечению нерва в зоне ущемления.
9) Невропатия седалищного нерва или синдром грушевидной мышцы.
Седалищный нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей, которая возникает при остеохондрозе поясничных нервных сегментов. Клинически ущемление сопровождается сильными болями в области ягодицы, при нажатии пальцем в области подгрушевидного отверстия (пространство на ягодице сзади тазобедренного сустава) боль усиливается с иррадиацией по всей длине седалищного нерва. При приведении и внутренней ротации согнутой в коленном и тазобедреном суставах больной ноги возникает сильная боль в ягодичной области на пораженной стороне. Лечение синдрома грушевидной мышцы сводится к снятию патологического спазма этой мышцы, возникающего по причине генерации потока болевых импульсов по нерву, который иннервирует грушевидную мышцу. А возникновение болевого электропотенциала на мышцу возникает вследствие остеохондроза поясничных межпозвоночных дисков. После того, как будет излечен остеохондроз, исчезнет и синдром грушевидной мышцы.
10) Туннельная невропатия общего малоберцового нерва.
Компрессия малоберцового нерва может произойти дистальнее головки малоберцовой кости, где начинается сухожилие длинной малоберцовой мышцы, через которое проходит путь нерва по направлению к стопе. Компрессия нерва происходит при травме сухожилия, физическом перенапряжении мышц голени при работе «на корточках» (прополка сорняков, паркетные работы), при длительном сдавлении гипсовой повязкой и т.д. Клинически невропатия проявляется резкой болезненностью при надавливании пальцем в районе головки малоберцовой кости, параличом мышц - разгибателей стопы и пальцев, отсутствием тактильной чувствительности (аналгезия) на наружной поверхности голени.
11) Туннельная невропатия большеберцового нерва.
Сдавление большеберцового нерва возникает в районе внутренней лодыжки. В этом месте располагается костно-фиброзный тарзальный канал. После подвывиха или перелома лодыжки больные долгое время испытывают боли при нажатии пальцем в области пережатого рубцовой тканью нерва, боль в подошвенной поверхности стопы и пальцев, ночные боли в стопе при покое.
12) Невропатия подошвенных пальцевых нервов, невралгия Мортона.
Общие подошвенные нервы иннервируют пальцы стоп. Нервы проходят под глубокой поперечной плюсневой связкой, соединяющей головки плюсневых костей. Причиной развития невропатии является ношение тесной обуви и обуви на очень высоком каблуке. При этом головки плюсневых костей и проходящие между ними нервы сильно сжимаются. После длительного ношения тесной обуви возникает жгучая боль в подошве при ходьбе и в покое. При давлении пальцем между плюсневыми костями с подошвенной поверхности возникают сильные боли. Лечение типично - вводится раствор дипроспана, преднизолона, гидрокортизона между головками плюсневых костей. Введение лучше осуществлять не со стороны подошвы, а с тыла стопы, где кожа тоньше и чище. Одновременно рекомендуется носить свободную обувь. В книге упоминаются лишь некоторые виды туннельных невропатий. В медицинской практике их встречается значительно больше. Клинически невропатии проявляются как болезненные точки акупунктуры на ногах, спине, животе, груди, руках, но они ни в коей мере не указывают на существование какого-то меридиана с избытком энергии. Невропатии имеют совершенно другую причину возникновения и их методы лечения иные.
3. Нейротропные вирусы.
Локальное поражение нервов с последующим радикулитом или невропатией возникает от большего числа штаммов нейротропных вирусов. Вирусологи утверждают, что количество штаммов нейротропных вирусов с каждым годом увеличивается. Нейротропный вирус - это вирус, «питающийся» исключительно нервными клетками и размножающийся внутри нервных клеток. При этом другие ткани (соединительные, мышечные, печёночные, выделительные - клетки слизистых оболочек и железистые) не являются для них питательной средой. Как показывает мировая медицинская практика с каждым десятилетием становится всё больше «опасных мутантов» у нейротропных вирусов. В 1950 году их насчитывалось 9, в 1960 году -16, в 1980 году - 32, в 2000 году - 151. Интересно отметить, что некоторые штаммы банальных вирусов (корь, коревая краснуха, герпес, прививочный полиомиелит и другие) 200 лет тому назад избирательно не поражали нервные клетки периферических нервов. После 2000 года клиницисты и инфекционисты к своему большому удивлению всё чаще выделяют штаммы этих «типичных» вирусов, которые включили в свой «питательный рацион» исключительно нервную ткань человека, то есть стали нейротропными. Данные вирусы явно поменяли свою генную структуру и за 200 лет претерпели сильную генную мутацию. Ещё 300 лет тому назад все нервные болезни вызывали вирусы, которые проникали внутрь человеческого организма через слизистую оболочку кишечника или слизистые дыхательных путей (натуральная оспа и другие). Сейчас способ проникновения в человеческий организм большинства вирусов поменялся. Приблизительно в 1970 году возникли первые медленные нейротропные инфекции, когда вирусы стали активно проникать через повреждённую кожу (использование метода прививки, вакцинации). С 1980 года среди населения Земли распространился СПИД, вирус которого проникает через тонкую кожу мужского полового члена и нежные участки кожи женских наружных половых органов. Перечислим некоторые виды нейротропных вирусов:
1) Бешенство (вирус вызывает гибель клеток сначала периферической нервной системы, потом спинного мозга, но наиболее сильное разрушение нервных клеток происходит в головном мозгу),
2) болезнь Альцгеймера (медленное разрушение вирусом в основном нервных тканей головного мозга, в итоге нарушение памяти, деменция, нарушение речи, спастические параличи конечностей, смерть через 6 - 15 лет),
3) болезнь Крейтцфельда-Якоба (вирусное поражение головного мозга, преобладает патология психики),
4) боковой амиотрофический склероз (вирусное поражение в основном сегментно-ядерных мотонейронов спинного мозга, атрофия мышц, спастика, парезы),
5) синдром Экбома или синдром беспокойных ног (перед ночным сном возникает ощущение «ползание мурашек» по коже ног по причине вирусной полиневропатии и миелита),
6) паралич Ландри (центростремительное разрушение нервных клеток спинного и головного мозга вирулентным штаммом вируса полиомиелита, смерть наступает через несколько лет),
7) криптогенная невропатия плечевого сплетения (вирусное поражение плечевого нервного сплетения, сильные боли в плече с последующим выраженным парезом мышц плечевого пояса),
8) панэнцефалит подострый, склерозирующий (поражение головного мозга изменённым штаммом вируса кори, вызывает патологическую сонливость, стремление к бродяжничеству, снижает зрение, мышечные судороги, заканчивается смертью после поражения дыхательного центра в продолговатом мозге через 1 - 2 года, хронические формы протекают на протяжении 7 лет),
9) пандисавтономия острая (вирусное поражение вегетативной нервной системы, выраженная гипотония, ангидроз, сухость слизистых оболочек, импотенция, запор, задержка мочеиспускания, выздоравление через несколько лет),
10) болезнь Паркинсона - дрожательный паралич, энцефалиты, вызывающий дрожание конечностей, называющиеся «паркинсонизмом» (вызываются видоизменённым вирусом Экономо, энтеровирусами и так далее),
11) полиомиелит эпидемический передний (вызывается вирусом полиомиелита, поражаются передние рога спинного мозга, паралитические параличи),
12) болезнь Дюшенна, полиомиелит подострый (вирусным возбудителем предположительно является генетически изменённый штамм вируса полиомиелита),
13) понтийный миелинолиз (уничтожением безоболочечным вирусом нервных клеток моста головного мозга, судороги, тремор, спастическая тетраплегия, псевдобульбарные параличи, психические нарушения),
14) рассеянный или множественный склероз (вызывается медленной вирусной инфекцией, вирус не выделен, сначала поражается спинной мозг с болями, нарушениями чувствительности и парезами, потом - головной мозг, смерть наступает через 5 - 20 лет),
15) вирусный миелит (вызывают в основном энтеровирусы, вялые и спастические параличи, опоясывающие боли туловища, нарушение чувствительности),
16) вирусный арахноидит (вирусное воспаление паутинной оболочки головного и спинного мозга, головные боли),
17) серозные менингиты и энцефалиты (воспаление твёрдой мозговой оболочки и коры головного мозга, вирусы паротита, ветряной оспы, краснухи, КОКСАКИ, ЕСНО, ЭКОНОМО, вирус герпеса, гриппа, парагриппа и другие),
18) энцефалит клещевой, весеннее-летний (вирус передаётся человеку иксодовыми клещами, обладает выраженным нейротропизмом, поражает спинной и головной мозг, вялые параличи, атрофия мышц, гемипарезы, эпилептические припадки, расстройство дыхания и сердечной деятельности),
19) энцефалит эпидемический, энцефалит А (летальность 30 %, возбудителем является фильтрующийся вирус, глазодвигательные нарушения, поражение ядер продолговатого мозга, расстройство дыхания и сердечной деятельности),
20) энцефалит японский, комариный, энцефалит Б (возбудителем является вирусом животных и птиц, передающийся комарами, сонливость, потеря сознания, бред галлюцинации, спастические парезы, летальность до 70 %),
21) энцефалит острый, некротический (вызывается вирусом простого герпеса, в 74 % летальный исход, в головном мозге возникают обширные некротические очаги),
22) менингоэнцефалит двухволновой (возбудителем является изменённый штамм вируса клещевого энцефалита, поражает исключительно головной мозг),
23) энцефалит Шильдера, периаксиальный (из группы медленных нейротропных инфекций, поражает белое вещество головного мозга, головная боль, рвота, психические расстройства типа шизофрении, эпилептиформной деградации, нарушение зрения, болезнь хроническая, длится до 20 лет),
24) Вирусологи называют 109 видов вирусов, которые можно назвать нейротропными, то есть - питающимися исключительно нервными клетками человека. Многие вирусы имеют по 3 - 8 штаммов (разновидностей), которые сильно меняют клинику течения болезни (по отношению к центральному, материнскому штамму).
1) Самым типичным представителем нейротропной инфекции является вирус бешенства. Поэтому рассмотрим это заболевание более подробно. БЕШЕНСТВО - острое вирусное заболевание, возникающее после укуса инфицированного животного и проявляющееся поражением нервной системы (повышение возбудимости, гидро- и аэрофобия, параличи). Кончается болезнь всегда летально. Эпидемиология. Источником инфекции являются инфицированные животные (собаки, кошки, лисы, волки, песцы, шакалы, енотовидные собак, барсуки, травоядные животные). Резервуаром вируса бешенства могут служить летучие мыши. Передача инфекции осуществляется при укусах (значительно реже при ослюнении кожи) инфицированными животными, которые начинают выделять вирус со слюной уже в конце инкубационного периода. Заражение с больных людей наблюдается очень редко. Заболевание встречается в виде спорадических случаев среди лиц, не обратившихся за помощью (т. е. которым не проводились антирабические прививки). Особенно опасны укусы в голову, лицо, пальцы рук, множественные укусы. Этиология, патогенез. Заболевание вызывается вирусом бешенства, характеризующимся строгим нейротропизмом. Размеры вируса 110 - 120 ммк, относится к группе миксовирусов, все штаммы вируса однородны в антигенном отношении. Вирус может культивироваться путем заражения экспериментальных животных, в развивающихся куриных эмбрионах, в культуре ткани. У зараженных животных вирус, разрушая последовательно то одну, то другую нервную клетку, по периферическим нервам проникает в слюнные железы, и вместе со слюной выделяется во внешнюю среду. Другие выделения (моча, желчь, испражнения) вируса не содержат. Размножаясь в нервной ткани, вирус вызывает характерные морфологические изменения в нервных стволах, идущих от места укуса, в спинном и головному мозгу (отек, кровоизлияния, дегенеративные изменения нервных клеток). Появляются рабические узелки (лимфоцитаркые инфильтраты вокруг участков поврежденных нервных клеток). Патогномоничными являются цитоплазматичеекке включения (тельца Негри), особенно густо расположенные в нейронах аммонова рога. Итак, после внедрения в организм человека через поврежденную зубами бешенного животного кожу вирус распространяется по кожным нервам в направлении к головному мозгу. Сначала вирусом «съедается» ткань периферического нерва. Потом вирус проникает в спинной мозг, и, участками поражая нейроны спинного мозга, поднимается вверх и достигает головного мозга. Характерные клинические симптомы начинают проявляться только с момента разрушения большого количества нервных клеток головного мозга.
Симптомы, течение болезни. Инкубационный период длится от 10 дней до 1 года, чаще 2-3 месяца. Все симптомы возникают по причине уничтожения нервных клеток, которые являются единственным видом пищи для этого вируса. Клинически выделяют три стадии болезни: продромальную, стадию возбуждения и паралитическую. В продромальной стадии у больного появляются неприятные ощущения в области укуса (жженке, тянущие боли, зуд, ползание мурашек), которое объясняется деструктивными разрушениями тонких нервных окончаний. Через несколько недель вирус начинает разрушать нервные клетки крупных стволов (например, плечевого или поясничного нервных сплетений), которые являются продолжением периферических нервных путей в направлении от места укуса больного животного к спинному мозгу. В этот период пациент предъявляет жалобы сначала на боли в позвоночнике, а потом на возникновение парезов и параличей крупных групп мышц. Далее начинается разрушение нервных тканей спинного мозга с явлениями острого миелита. Вскоре вирус поднимаясь вверх по спинному мозгу и начинает разрушать нервные клетки продолговатого мозга и коры головного мозга. Появляется беспричинная тревога, депрессия, бессонница, иногда чувство сжатия в груди. Эта стадия длится 2-3 дня. Основными симптомами стадии возбуждения являются: гидрофобия (невозможность выпить воды из-за спазма мышц пищевода), аэрофобия (судороги мышц гортани и глотки возникают от дуновения в лицо струй воздуха), повышенная возбудимость, буйство. Повышается температура тела до 39 градусов по Цельсию. Гидрофобия (водобоязнь) проявляется в том, что при приближении к губам стакана с водой у больного возникает неодолимое отвращение, сопровождающееся судорогами мышц глотки и гортани (что доказывает факт разрушения нервов), которые иннервируют мышцы шеи и головы. Затем поражаются нервы, иннервирующие дыхательную мускулатуру. Это приводит к кратковременной остановке дыхания с последующими короткими шумными, судорожными вдохами. Подобные спазмы возникают иногда при звуке льющейся воды, при слове «вода», иногда от блеска зеркала. Судороги мышц гортани и глотки возникать также от дуновения в лицо струй воздуха (аэрофебия). Нередко у больных бешенством отмечается повышенное слюноотделение, иногда неукротимая рвота. Больные возбуждены, иногда буйствуют (кричат, разбивают окна, агрессивны по отношению ко всем окружающим людям, могут быть галлюцинации). По этой причине болезнь назвали «бешенством». Каждый последующий приступ гидро- и аэрофобии более продолжителен и мучителен. Через 2-3 дня приступы стихают, начинается стадия параличей. Параличи обычно начинаются в мышцах области укуса, затем быстро распространяются на другие участки (туловище, конечности). Смерть наступает от паралича дыхания и упадка сердечной деятельности через 12 - 20 часов после появления параличей. Иногда заболевание начинается сразу со стадии возбуждения или даже с параличей. У детей бешенство характеризуется более коротким инкубационным периодом. Приступы гидрофобии и буйства могут отсутствовать. Заболевание проявляется депрессией, сонливостью, развитием параличей и коллапса. Больной ребенок может умереть уже через сутки после появления первых симптомов заболевания. Распознавание основывается по данным анамнеза (укус или контакт с подозрительным на бешенство животным) и характерной симптоматике (водобоязнь, аэрофобия, возбуждение, параличи). Посмертная диагностика осуществляется путем нахождения телец Нерги в отпечатках или гистологических срезах аммонова рога или слюнных желез (с помощью специальной окраски или флюоресцирующих сывороток). Может быть выделен вирус. Лечение симптоматическое. Больного помещают в отдельную, затемненную, тихую комнату. Вводят в больших дозах морфин, хлоралгидрат, аминазин, димедрол, сердечные средства. Введение курареподобных препаратов и перевод на управляемое дыхание может лишь продлить жизнь больных на 2 - 3 дня. Прогноз всегда неблагоприятный. Смерть наступает через 1 - 3 дня с момента появления гидро- и аэрофобии, что говорит о сильном разрушении нервных клеток продолговатого мозга, в том числе и жизненно важных центров, которые контролируют дыхание и сердечно-сосудистую деятельность данного человека.
2) Наглядным примером «типичного нейротропного вируса» является вирус эпидемического полиомиелита. ПОЛИОМИЕЛИТ ОСТРЫЙ, ПЕРЕДНИЙ, ЭПИДЕМИЧЕСКИЙ (греч. polios - серый, myelos - спинной мозг). Острое вирусное заболевание, характеризующееся распространенным воспалительным процессом в центральной нервной системе с преимущественным поражением передних рогов спинного мозга и развитием вялых атрофических парезов и параличей мышц. Возбудителем являются вирусы трёх типов. Заражение происходит капельным и алиментарным путём. Вирус, попадая в глотку, желудочно-кишечный тракт, внедряется в миндалины и групповые лимфатические фолликулы (пейеровы бляшки). В лимфатической ткани происходит первоначальное размножение вируса, откуда он по лимфатическим путям проникает в кровь, а затем в нервную систему. Воспалительный процесс в ней в первые 4 дня паралитического периода достигает наивысшей степени. Разрушение нейронов двигательного типа характеризуется мозаичностью и пестротой: наряду с погибающими имеются сохранившиеся, что получает свое отражение в клинической картине мышечного паралича. При возникновении острых проявлений болезни необходимо иметь в виду так называемый прививочный полиомиелит. Риск его возникновения ничтожен - приблизительно 1:1000 000, инкубационный период 5-15 дней (в среднем 11,6 дня после прививки) и при наличии сниженного иммунного фона у человека. Вирус уничтожает в основном двигательные волокна спинного мозга (до 70 % всего их количества). Спастический паралич фактически делает невозможным активные мышечные движения. Нервные клетки головного мозга также уничтожаются вирусом, но в меньшей степени (до 12%). Благодаря прививкам в настоящее время смертельных случаев от эпидемического полиомиелита не зарегистрировано.
