Мануальная терапия при остеохондрозах.
Молостов Валерий Дмитриевич
кандидат медицинских наук
Мануальная терапия при остеохондрозах. Часть 1
Мануальная терапия при остеохондрозах. Часть 2
Мануальная терапия при остеохондрозах. Часть 3
Мануальная терапия при остеохондрозах. Часть 4
Мануальная терапия при остеохондрозах. Часть 5
Мануальная терапия при остеохондрозах. Часть 6
Мануальная терапия при остеохондрозах. Часть 6
§ 67. Особенности клиники остеохондрозов грудного отдела позвоночника.
«Стандартный набор» клинических проявлений при радикулитах и остеохондрозах грудного отдела позвоночника следующий:
1. Боль имеет разнообразные проявления: прострелы, постоянно ноющая боль или может возникать только при движениях в позвоночнике. Иррадиация болей может быть в голову, конечности и реже на какой-то участок туловища. Специфические болевые синдромы следующие:
а) торокалгия - интенсивная прокалывающая, сверлящая или тупая боль в глубинных отделах туловища; наиболее выражен по утрам, после сна, усиливается при поворотах, кашле, чихании, смехе. Специфической жалобой при функциональной патологии грудной клетки является ограничение вдоха, точнее неудовлетворение глубиной вдоха. Патогенез этого синдрома достаточно сложен. Речь идет о сочетании периферических и центральных механизмов регуляции дыхания. Ответственными за первичный периферический фактор являются укороченные межреберные (особенно наружные) мышцы в сочетании с функциональными блокадами нескольких ребер. Измененный стереотип дыхания способствует перестройке центральной дыхательной нейродинамики. Основой патологической связи, принимающей характер порочного круга, выступают функциональные блокады межпозвоночный диск и миогенные триггерные пункты дыхательной мускулатуры.
б) торококраниалгия - боль иррадиирует в плечо и руку.
в) При остеохондрозах и радикулитах грудного отдела позвоночника в 34% случаях возникают вертеброгенные миалгии - боли чрезмерно спазмированных мышц (на руках и туловище), которые находятся на большом расстоянии от позвоночника. Болезненный спазм мышцы возникает по причине передавливания нервных путей в районе позвоночника.
2. Кинетические (двигательные) симптомы: ограничение движений или вынужденная поза туловища от сильных болей при движениях в позвоночнике, вынужденная поза от блокирования движения в межпозвоночных «суставах», спазмы, парезы и параличи некоторых групп мышц на руках.
3. Изменение тактильной чувствительности кожи на руке: отсутствие (анестезия), уменьшение (гипестезия), усиление (гиперестезия), в двух конечностях одновременно (парестезия), в одной (гоместезия), покалывание, сверление и другие неспецифические тактильные ощущения (синестопатии).
4. Изменение тепловой чувствительности (термочувствительности) в виде ощущения холодной конечности (кистей рук). Сразу после освобождения нерва от передавливания по окружности фасцией или желтыми связками, пациент отмечает ощущение прилива тепла к конечности.
5. Ухудшение функциональной деятельности сердца: боль, экстрасистолы, возникновение обморочных состояний на фоне прекрасной ЭКГ и других анализов и исследований сердца. Очень редко возникает ухудшение функциональной деятельности легких: частые «поперхивание» пищей при еде, кратковременные приступы кашля без насморка, неинтенсивные приступы одышки при слабой физической нагрузки. Дисфункция диафрагмы выражается икотой, которая может не прекращаться неделями.
В любом учебнике по нервным болезням дан подробный перечень симптомов грудного радикулита и остеохондроза. Поэтому автор книги не видит смысла очередной раз подробно описывать клинические симптомы болезней.
Однако автор книги считает необходимым уделить внимание в этой книге на специфику и особенности клинических проявлений при дегенеративно-дистрофических поражений межпозвоночных дисков в шейном, грудном и поясничном отделах.
1. Специфические отличия клинических проявлений функциональных блокад грудных межпозвоночных суставов (дисков). Чаще они возникают вторично, при заболеваниях внутренних органов вследствие тонического рефлекторного напряжения сегментарной мускулатуры с последующей ее дисфункцией. Вторично могут блокироваться грудные межпозвоночные диски вследствие первичных нарушений функций позвоночника шейной или поясничной области. К примеру, типичной является вторичная блокада среднегрудных сегментов при первичной блокаде С.5 - С.6 - С.7. При внезапно возникшей блокаде межпозвоночного диска пациент испытывает интенсивную локальную боль, как ощущение «вбитого гвоздя», между лопатками и усиление ее при дыхании. Острые блокады сопровождаются значительным мышечным спазмом, локальным или распространенным.
Движения грудного отдела позвоночника в таких ситуациях резко ограничиваются, при блокадах нижнегрудных сегментов часто ошибочно диагностируется поясничный прострел. Острые блокады межпозвоночный диск переходных зон клинически проявляются более массивной симптоматикой. В этом плане блокады цервико-торакального перехода сопровождаются выраженной болью в надплечье и шее, спазмом трапециевидной мышцы, ограничением движения в плечевом поясе.
При локализации блокад в торакально-люмбальном переходе боль в основном испытывается в пояснице с ограничением движения в зоне перехода и в верхнепоясничном отделе. Это состояние больными часто оценивается как «надломленная спина». Вследствие резкого спазма подвздошно-поясничной мышцы начинающаяся в этом отделе боль иррадиирует в крестец и пах. Нередким осложнением функциональных блокад торако-люмбального отдела является блокада крестцово-подвздошного сустава с формированием синдрома «крученого таза». Необходимо сказать об изолированных блокадах межпозвоночного сустава (диска). Возникают они достаточно редко и сопровождаются соответствующей блокадой ребра с одной или с обеих сторон. В таких случаях зона иррадиации боли соответствует ходу ребра и часто имитирует заболевания внутренних органов. Так, блокады межпозвоночного диска Тh.5 - Th.7 и соответствующих ребер слева «моделируют» кардиалгию, блокады межпозвоночного диска Th.7 - Th.9 слева дают боль в печени и желчном пузыре. В грудном отделе позвоночника наиболее часто встречаются деформирующий спондилез (включая болезнь Форестье), грыжи Шморля, остеохондроз межпозвонковых дисков и деформирующий артроз реберно-позвоночных сочленений. Среди неврологических проявлений очень редко наблюдаются истинные корешковые синдромы. При позвоночно-реберных деформирующих артрозах обычно развивается межреберная невралгия. Наиболее часто боль локализуется в зоне пораженного двигательного позвоночного сегмента - торакалгия, что сопровождается мышечно-тоническими синдромами.
2. Синдром малой грудной мышцы характеризуется болями на уровне 3 - 5-го ребер, по ульнарному краю предплечья. По характеру боль ломящая, жгучая, усиливается ночью и при движениях с сокращением или растяжением этой мышцы (отведение руки - гиперабдукция). Синдром дифференцируют со стенокардией, для которой характерна приступообразная, интенсивная боль за грудиной с иррадиацией в левую лопатку и левую руку, резко усиливающаяся при физическом напряжении, ходьбе и быстро купируется после приема валидола (или нитроглицерина), возможны изменения ЭКГ. Длительное напряжение малой грудной мышцы может способствовать сдавлению сосудистого и нервного пучков вблизи клювовидного отростка лопатки, что вызывает нарушение чувствительности, движений и трофики в верхней конечности. Поэтому малую грудную мышцу нередко называют «нейроваскулярным сдавливателем». Боль при этом локализуется в верхней половине грудной клетки, в передней дельтовидной области, вдоль локтевой поверхности плеча, локтя, предплечья и третьем-пятом пальцах кисти. Синдром грудной мышцы характеризуется как «аномальная загрудинная боль» с отражением в локтевую поверхность предплечья и кисти, и поэтому очень похожа на боль при инфаркте миокарда и стенокардии. Но при инфаркте миокарда и стенокардии надавливание на грудные мышцы безболезненно, боль снимается при приеме коронаролитиков. При наличии синдрома грудной мышцы выявляется сильная болезненность при нажатии на мышцы в области грудины и реберных хрящей. Такая боль отличается своей длительностью, упорством и не снимается коронаролитиками.
3. Межлопаточный болевой синдром является частым спондилогенным расстройством грудной локализации. При этом появляются чувство тяжести груза, ломящая, сверлящая или ноющая боль в межлопаточной области, болезненность при пальпации паравертебральных точек (проекция реберно-позвоночных суставов). Боль усиливается при наклонах во фронтальной плоскости, длительном лежании на спине, езде по тряской дороге и т. п.
4. Лопаточно-реберный синдром. Характерной жалобой является боль в области верхнемедиального угла лопатки, особенно в начале заболевания. Усиление боли связано со статической нагрузкой (переносом тяжести). Во время интенсивной динамической нагрузки (вращением руки в плече) боль уменьшается или исчезает. Показателен хруст при движении лопаткой, который больные охотно демонстрируют, хотя прямая зависимость боли от выраженности хруста не выявляется. Хруст отчетливо прослушивается на расстоянии, особенно при наклоне туловища вперед при опущенной руке. Всегда определяется напряжение мышцы, поднимающей лопатку, особенно в месте прикрепления к углу лопатки. Растяжение мышцы при наклоне головы в противоположную сторону и сгибании также вызывают характерную боль, причем интенсивность хруста в это время значительно снижается. В патогенезе лопаточно-реберного синдрома важное место принадлежит блокаде межпозвоночный диск С.2 - С.3, где начинается мышца, поднимающая лопатку. Хруст во время движения лопатки обусловлен изменением (сморщиванием) соединительнотканных структур подлопаточной синовиальной сумки.
5. Синдром верхней задней зубчатой мышцы развивается при остеохондрозе верхних грудных межпозвонковых дисков (до Th.4) и проявляется постоянной тупой глубинной болью в подлопаточной области. Для ее пальпации следует сместить лопатку, латерально помещая кисть в противоположную подмышечную впадину, или рука должна свободно свисать у больного, сидящего с легким наклоном туловища вперед.
6. Синдром нижней задней зубчатой мышцы проявляется упорной, тупой, надоедливой болью в спине (в области нижней части грудной клетки). Отмечаются умеренное ограничение сгибания туловища в грудопоясничном отделе, разгибания корпуса и его ротации, болезненность при пальпации мест прикрепления этой мышцы к нижним ребрам. Часто встречается спондилогенный синдром напряжения мышц, выпрямляющих позвоночник, многораздельной мышцы, подвздошно-реберной мышцы. При их пальпации определяются гипертонус и болезненность, ограничивается подвижность грудного отдела позвоночника. Боль нередко иррадиирует в поясницу (люмбаго). Если боль локализуется в нижней части грудной клетки, то синдром приходится дифференцировать с плевритом.
7. Корешковые синдромы на уровне грудного отдела позвоночника встречаются исключительно редко. Многолетние наблюдения свидетельствуют, что истинные поражения грудных корешков обычно возникают при опоясывающем лишае, метастатических процессах в позвоночнике или эпидуральной клетчатке (опухоли, миеломная болезнь, эпидуриты и т.п.). Спондилогенная природа таких радикулитов имеет место при травмах позвоночника или очень выраженных дегенеративно-дистрофических поражениях его грудного отдела (деформирующий спондилоартроз, остеохондроз диска, заднебоковая грыжа диска). Гораздо чаще при реберно-позвоночном артрозе встречается межреберная невралгия, при которой также полезны комплексы мануальной терапии. Следует помнить, что напряжение мышц грудной клетки и этого отдела позвоночника с блокированием позвоночных двигательных сегментов нередко возникает при костной патологии нижних конечностей (плоскостопие, артрозы голеностопных, коленных или тазобедренных суставов, разная длина ног и т.п.). В таких случаях блокирование имеет черты защитного характера и деблокирование отмечается при устранении ортопедических дефектов нижних конечностей.
8. Спондилогенные радикуломиелоишемии развиваются при компрессии грыжей диска крупных радикуло-медуллярных артерий или их ветвей (передней спинальной артерии). Симптомы поражения грудных и пояснично-крестцовых сегментов спинного мозга при этом проявляются остро, подостро или медленно прогрессируют на протяжении нескольких недель с отчетливыми колебаниями в своей интенсивности. От мануальной терапии следует воздерживаться.
9. Межреберная невралгия. В 80% случаев межреберная невралгия является одним из вариантов проявления (осложнения) остеохондроза или радикулита. Однако, бывают межреберные невралгии не связанные с остеохондрозами и радикулитами. Причиной возникновения этих межреберных невралгий является последствие травмы грудной клетки, туннельная невропатия кожной веточки, поражение участка нерва вирусной инфекцией (herpes zoster и другие). Межреберная невралгия характеризуется болями постоянного характера, временами резко усиливающимися, в одной или нескольких межреберных областях. Иногда боли носят опоясывающий характер. При большой интенсивности они могут отражаться в область плеча и спины с одной стороны.
10. Артриты рёберных суставов. Из анатомии хорошо известно, что кроме хрящевых прокладок между позвонками (то есть - дисков) на каждом позвонке существует ещё два вида суставов. В грудном отделе позвоночника есть суставы, которые соединяют рёбра и боковые отростки позвонков (art. costotransversariae и art. capitis costae). Все позвонки от 3 шейного до 5 поясничного имеют верхние и нижние суставные отростки, которые образуют мелкие суставы, соединяющие позвонки друг с другом (art. vertebralis superiores et inferiores). Достаточно редко возникает воспаления описанных выше суставов и, что очень характерно, при этом возникают клинические симптомы очень схожие с радикулитом (воспалением корешка нерва) или с остеохондрозом (воспалением межпозвонкового диска). Невропатологи всегда, во всех 100% случаев ошибочно диагностируют воспалительный процесс мелких суставов позвоночника как радикулит или остеохондроз. Тому имеются свои объективные причины, которые закономерно приводят к диагностической ошибке.
Во-первых, в 65 % случаев вирусное поражения, которые вызывают сначала радикулит или остеохондроз, одновременно является причиной вторичного вирусного поражения этих мелких суставов позвоночника. Поэтому клиническая картина воспаления мелких суставов накладывается на клинику радикулита и остеохондроза.
Во-вторых, при поражении суставов, которые соединяют рёбра и боковые отростки позвонков, нажатие врача пальцем на мышцы, расположенные на 1,5 - 2 сантиметра от остистых отростков вправо и влево, вызывает болезненность. Если пациент лежит во время исследования на животе, то последовательность расположения костей в грудном отделе позвоночника (при наблюдении сверху вниз) будет следующая: сначала располагается короткий боковой отросток позвоночника, а на его нижней поверхности прикрепляется двумя суставами ребро. Поэтому надавливание пальца врача перпендикулярно сверху вниз на мышцы, расположенные на 1,5 - 2 сантиметра от остистых отростков вправо и влево, вытягивает рёберные суставы, и если они воспалены, то этот диагностический приём вызывает усиление боли. Точно такие же нажатия пальцем и в том же месте вызывают деформацию воспалённого корешка нерва, что так же вызывает усиление болей. Поэтому отличить радикулит от воспаления рёберных суставов этим методом невозможно. Однако существует другой метод для различия этих двух болезней. Если надавливание на рёбра производить на расстоянии 4 сантиметров от остистых отростков (то есть вдали от воспалённого корешка нерва), то при артрите пациент отмечает резкое усиление болей, но боли отсутствуют при радикулите.
11. Дифференцирование неврогенного артрита плечевого сустава от других патологий. Основной симптом в виде болей при движении в плечевом суставе возникает при остеохондрозе в дисках нижнего шейного (С.5 - С.6) и верхнего грудного (Th.1 - Th.5) отделов позвоночника. Однако этот же симптом присутствует и при других заболеваниях, лечение которых иглотерапией и мануальной терапией абсолютно не эффективно:
1) Болезнь Дюшенна - Эрба (травматическое повреждение нервных стволов шейного отдела позвоночника, выходящих над и под позвонками С.5 - С.6).
2) Болезнь Дежерин - Клюмпке (травматическое повреждение нервных стволов грудного отдела позвоночника, выходящих над и под позвонками Th.1 - Th.2).
3) Синдром Нафцигера (сдавливание плечевого сплетения спазмированной лестничной мышцей).
4) Синдром сдавления плечевого сплетения в месте выхода из грудной клетки, синдром верхней апертуры. Возникает по причине наличия костной мозоли ключицы, высоко поднятым первым ребром при эмфиземе лёгких, врождённая патология в виде шейных рёбер и так далее.
5) Плече-лопаточный периартрит (сморщивание суставной сумки плечевого сустава после её травматического микроразрыва, что сопровождается истинной контрактурой, тугоподвижностью плечевого сустава).
6) Тромбофлебит подключичной вены. Артрит (инфекционный, ревматоидный). Бурсит (воспаление сумки плечевого сустава). Характерно стойкое повышение температуры, ускоренная реакция оседания эритроцитов (РОЭ), возникновение боли при надавливании пальцем на сустав.
7) Невропатия надлопаточного нерва. Сдавление нерва в щели, образованной вырезкой лопатки и натянутой над ней верхней поперечной связкой лопатки. Причина - хроническая или однократная травма. Боль нередко иррадиирует по лучевой стороне плеча и предплечья. Особенно интенсивна боль по ночам и в положении лежа на больной стороне. Боль обостряется при кашле и движениях в плечевом суставе. При движении больной руки вперед с одновременным ее приведением боль усиливается вследствие натяжения и перегиба надлопаточного нерва в лопаточной вырезке. При длительном течении возникает атрофия над- и подостной мышц с ослаблением наружной ротации плеча. Определяется локальная болезненность при пальпации области лопаточной вырезки. Допускается, что невропатия надлопаточного нерва является одним из ведущих механизмов периартроза плечевого сустава («замороженное плечо»); блокада нерва или его невролиз иногда полностью излечивает указанное частое заболевание.
Интересно отметить, что при тромбофлебите, артрите, бурсите и плече-лопаточном периартрите болезненны активные и пассивные движения в суставе, а при туннельных невропатиях (невритах и плекситах плечевого сплетения) пассивные движения безболезненные, но болезненны активные движения. При наличии плексита (неврита) характерны симптомы в виде параличей, парезов, расстройства чувствительности кожи.
§ 68. Мануальная терапия при лечении остеохондрозов грудного отдела позвоночника.
Мануальная терапия при лечении остеохондрозов грудного отдела позвоночника проводится в строго определенной последовательности, о которых подробно написано в § 64: 1. Диагностика. 2. Расслабление, релаксация мышц, окружающих «больной» межпозвоночный диск и релаксация мышц, удалённых от места компрессии нерва. 3. Тракция. 4. Мобилизация. 5. Иммобилизация, преднапряжение, «замыкание» или фиксация сустава. 6. Манипуляция. 7. Период ремиссии (выздоровления). Опишем более подробно упомянутые этапы лечения остеохондрозов грудного отдела позвоночника.
1. В параграфе об общих методах лечения остеохондрозов при помощи мануальной терапии подробно описаны различные методики релаксации мышц: обыкновенный массаж, шиацу, иглотерапия, точечный массаж, мази, тепловые процедуры и так далее. Специфику действий по расслаблению мышц имеют только методики проведения постизометрической релаксации (перерастяжения) мышц грудного отдела позвоночника.
1) Постизометрическая релаксация горизонтальной порции трапециевидной мышцы (ротирует лопатку, поднимая ее суставную впадину, и наклоняет голов. в свою сторону). Положение больного сидя. Врач одной рукой фиксирует надплечье больного, другая рука лежит на его височно-теменной области. Одновременно производятся опускание надплечья и легкий наклон головы (рис. 49). Используются произвольное усилие больного (подъем надплечья) и дыхательные синергии.
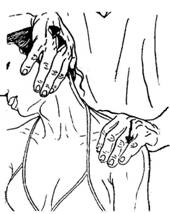
Рисунок 49. Постизометрическая релаксация горизонтальной порции трапециевидной мышцы.
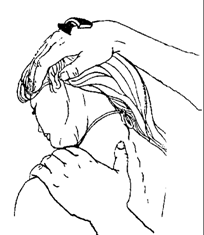
Рисунок 50. Постизометрическая релаксация мышцы, поднимающей лопатку.
2) Постизометрическая релаксация мышцы, поднимающей лопатку (поднимает медиальный угол лопатки), при укрепленной лопатке помогает завершить поворот шеи в свою сторону. Положение больного сидя. Одной рукой врач наклоняет голову вперед и в противоположную сторону от релаксируемой мышцы, другой рукой фиксирует надплечье, контролируя первым пальцем натяжение мышцы (рис. 50). Использются глазодвигательные и дыхательные синергии.
3) Постизометрическая релаксация широчайшей мышцы спины. Положение сидя. Бедро врача упирается в боковую поверхность грудной клетки больного со здоровой стороны. На больной стороне производится абдукция плеча, согнутого в локтевом суставе. Врач за локоть отведенной руки производит перегибание тела больного через свое бедро (рис. 51).
4) Постизометрическая релаксация аддукторов плеча (широчайшая мышца спины, большая грудная, подостная, большая и малая круглые мышцы). Положение сидя. Эта группа мышц осуществляет приведение плеча при одновременном сокращении и ротацию: широчайшая мышца спины, большая грудная и большая круглая - пронируют, а подостная и малая круглая мышцы - супинируют. Врач одной рукой фиксирует лопатку, предупреждая ее ротацию, другой производит отведение плеча (рис. 52). Используются дыхательные синергии и произвольное движение больного (приведение плеча).

Рисунок 51. Релаксация широчайшей мышцы спины.
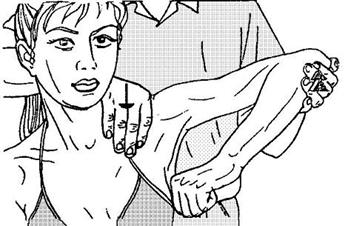
Рисунок 52. Постизометрическая релаксация аддукторов плеча.
5) Постизометрическая релаксация подлопаточной мышцы (пронирует и приводит к туловищу плечо). Положение больного на спине. Плечо отведено и согнуто в локтевом суставе, кисть супинирована. Врач оказывает давление вниз на кисть или дистальные отделы предплечья. Сила давления должна быть минимальной, можно использовать вес самой руки (ауторелаксация). Возможно сочетанное использование дыхательных синергии и произвольного усилия больного (рис. 49).
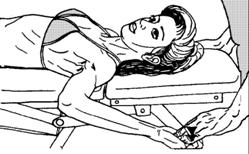
Рисунок 53. Постизометрическая релаксация подлопаточной мышцы.
6) Постизометрическая релаксация подостной мышцы (приводит и супинирует плечо).
Вариант 1. Положение больного сидя, предплечье согнуто под прямым углом и заведено за спину. Врач одной рукой фиксирует ключицу и плечевой сустав, другой ротирует плечо больного, толкая локоть вперед. Используется произвольное усилие больного (движение локтем назад). Рис. 54 -1.
Вариант 2 необходим при невозможности заведения руки за спину и исполнения варианта 1. Предплечье больного согнуто под прямым углом и находится на животе. Изометрическая работа совершается против усилия врача, прижимающего руку больного к туловищу. Рисунок 54 - 2

Рисунок 54 - 1. Постизометрическая релаксация подостной мышцы. Вариант 1.
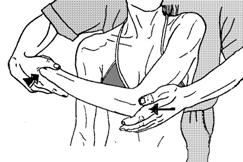
Рисунок 54 - 2. Постизометрическая релаксация подостной мышцы. Вариант 2.
7) Постизометрическая релаксация большой грудной мышцы. Положение больного сидя или лежа. Врач одной рукой производит отведение и небольшое разгибание плеча на больной стороне, другой фиксирует грудную клетку и пальцами контролирует натяжение мышцы. Рис. 55 - 1,2. Чем больше отведение плеча на больной стороне, тем ниже направление релаксации. Используются дыхательные синергии и произвольное усилие больного.
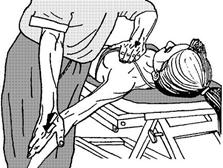
Рисунок 55 - 1. Постизометрическая релаксация большой грудной мышцы.

Рисунок 55 - 2. Постизометрическая релаксация большой грудной мышцы.
8) Постизометрическая релаксация малой грудной мышцы (тянет лопатки вперед и одновременно вниз). Положение больного сидя. Врач одной рукой производит отведение (до угла 130° от вертикали) и разгибание плеча на больно, стороне, другой фиксирует больного. Используются дыхательные синергии и произвольные усилия больного (рис. 56).

Рисунок 56. Постизометрическая релаксация малой грудной мышцы.
9) Постизометрическая релаксация абдукторов плеча (надостная мышца и средняя порция дельтовидной: надостная мышца способствую отведению плеча, натягивает капсулу плечевого сустава, обеспечивая конгруэнтность; средняя порция дельтовидной мышцы отводит плечо). Положение сидя. Предплечье согнуто под прямым углом и лежит на животе, плечо приведено. Врач оказывает сопротивление отведению плеча, фиксируя туловище пациента (рис. 57). Можно предплечье заводить за спину, повторяя описанное действие. Используются дыхательные синергии или произвольное усилия больного.
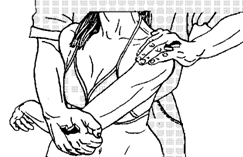
Рисунок 57. Постизометрическая релаксация абдукторов плеча.
10) Постизометрическая релаксация подключичной мышцы (тянет ключицу вниз и медиально, удерживая ее в грудино-ключичном суставе). Постизометрическая релаксация мышцы. Больной лежит на здоровом боку. Врач производит смещение плечевого пояса в краниальном направлении (рис. 58). Используются дыхательные синергии.
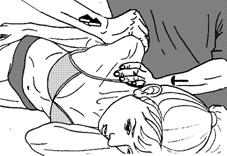
Рисунок 58. Постизометрическая релаксация подключичной мышцы.
11) Постизометрическая релаксация мышцы, приводящий лопатку к позвоночнику. Средняя порция трапециевидной мышцы и ромбовидные мышцы приводят лопатки к позвоночнику.

Рисунок 59 - 1. Постизометрическая релаксация мышцы, приводящие лопатку к позвоночнику. Вариант 1.
Вариант 1 (рис. 59 - 1). Положение больного сидя верхом на стуле, кисти на затылке «в замке». Врач осуществляет захват плеча с больной стороны рукой, проведенной через подмышечную впадину со здоровой стороны. Этой рукой он производит ротацию. Другой рукой усиливает отведение лопатки, толкая ее в медиальный край основанием ладони. При этом происходит одновременная релаксация коротких ротаторов грудного отдела позвоночника на противоположной стороне. Используются глазодвигательные и дыхательные синергии: взор в больную сторону - вдох, взор в сторону ротации - выдох.
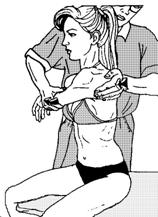
Рисунок 59 - 2. Постизометрическая релаксация мышцы, приводящий лопатку к позвоночнику. Вариант 2.
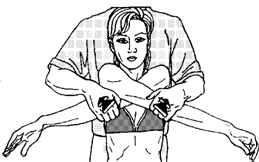
Рисунок 59 - 3. Постизометрическая релаксация мышцы, приводящие лопатку к позвоночнику. Вариант 3.
Вариант 2 (рис. 59 - 2). Положение больного сидя. Врач приводит к передней поверхности грудной клетки плечо пациента, другой рукой усиливает отведение лопатки от позвоночника захватом за медиальный край. Используются дыхательные синергии и произвольное усилие пациента.
Вариант 3 (рис. 59 - 3). Положение больного сидя. Врач, стоя позади, захватывает дистальные отделы плеч и перекрещивает руки больного спереди, отводя лопатки от позвоночника. Этот прием позволяет релаксировать мышцы с обеих сторон. При дыхательных синергиях происходит увеличение сведения рук кпереди. Можно использовать произвольное усилие пациента.
12) Постизометрическая релаксация наружных межреберных мышц (участвуют в акте дыхания, поднимая ребра и расширяя грудную клетку).
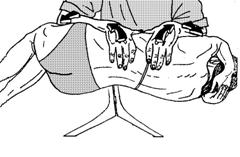
Рисунок 60 - 1. Постизометрическая релаксация наружных межреберных мышц. Вариант 1.
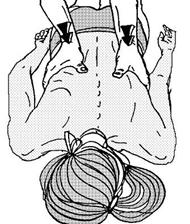
Рисунок 60 - 2. Постизометрическая релаксация наружных межреберных мышц. Вариант 2.
Вариант 1 (рис. 60 - 1). Больной лежит на боку с подложенным валиком или на изломе специального стола, релаксируемые мышцы сверху, руки «в замке» за головой, нижняя нога согнута в коленном и тазобедренном суставах, верхняя вытянута. Врач, стоя спереди, накладывает ладони на заднебоковую поверхность грудной клетки, фиксируя ребра на выдохе. Изометрическая работа - вдох против усилия врача. Во время выдоха врач растягивает межреберные мышцы, «раздвигая» ребра в каузальном и краниальном направлениях при одновременном прогибе грудной клетки на себя.
Вариант 2 (рис. 60 - 2). Больной лежит на животе. Врач помещает радиальный край ладони в межреберье, расширяя его за счет смещения соседних ребер, одновременно производится сдавление грудной клетки на выдохе, на вдохе оказывается препятствие расширению грудной клетки. Во время ритмичных дыхательных движений происходят расширение межреберья и релаксация.
13) Постизометрическая релаксация диафрагмы (основная инспираторная мышца, при сокращени увеличивает размер грудной клетки).
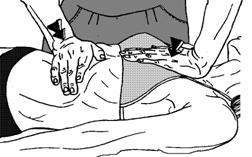
Рисунок 61 - 1. Постизометрическая релаксация диафрагмы. Вариант 1.
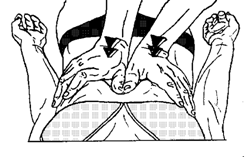
Рисунок 61 - 2. Постизометрическая релаксация диафрагмы. Вариант 2.
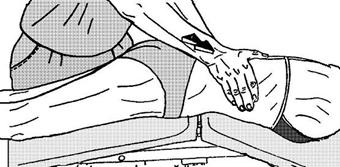
Рисунок 61 - 3. Постизометрическая релаксация диафрагмы. Вариант 3.
Вариант 1 (рис. 61 - 1). Положение пациента на спине. Одна ладонь врача накладывается на эпигастральную область, ругая на тело грудины. На вдохе ладонь, располагающаяся на грудной клетке, давлением ограничивает ее экскурсы, другая оказывает умеренное давление на брюшную стенку. На вдохе происходит изометрическая работа диафрагмы, на выдохе - ее расслабление.
Вариант 2 (рис. 61 - 2). Больной лежит на спине. Ладони врача накладываются симметрично на верхнюю часть брюшной стенки с захватом нижних ребер. Во время вдоха производится умеренное сопротивление расширению нижней части грудной клетки. В период выдоха осуществляется наружная компрессия живота с последующей фиксацией рук в конце экспираторной фазы. Обязательным условием для правильного выполнения данного приема является максимальный «брюшной» вдох с целью наибольшего вовлечения диафрагмы. Достигается это глубоким вдохом, выталкивающим пальцы врача за реберную дугу.
Вариант 3 (рис. 61 - 3). Положение больного на животе с валиком под передней брюшной стенкой, руки вдоль туловища Врач накладывает ладони на боковые поверхности туловища на уровне нижних ребер. На вдохе оказывается умеренное сопротивление расширению грудной клетки, на выдохе происходит легкая компрессия.
14) Постизометрическая релаксация передней зубчатой мышцы (прижимает лопатку к задней поверхности грудной клетки и несколько сдвигает ее кпереди). Пациент принимает положение сидя, врач смещает плечевой сустав пациента в дорсальном направлении, сдвигая лопатку кзади, другая рука фиксирует туловище пациента. Используются дыхательные синергии, на выдохе усиливается смещение лопатки (рис. 62 - 1).
Хорошая релаксация передней зубчатой и приводящей лопатку мышц достигается при «отрывании» лопатки от грудной клетки размещением кисти врача между медиальным ее краем и задней поверхностью груди, как это показано на рис. 62 - 2.
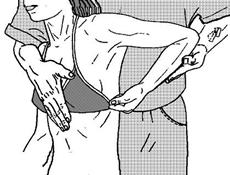
Рисунок 62 - 1. Постизометрическая релаксация передней зубчатой мышцы.
Вариант 1.
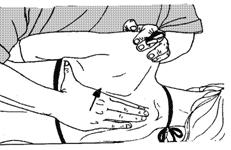
Рисунок 62 - 2. Постизометрическая релаксация передней зубчатой мышцы. Вариант 2.
15) Постизометрическая релаксация выпрямителя позвоночника (разгибает позвоночник). Положение лежа на спине. Больной максимально сгибает ноги в тазобедренных и коленных суставах и обхватывает проксимальные отделы голеней руками (рис. 63). Врач в этом процессе принимает минимальное участие: его роль ограничена контролем правильного выполнения упражнения. Преднапряжение формируется сближением головы и голеней. На вдохе изометрически работают разгибатели позвоночника, на выдохе происходит релаксация. Целесообразно использование дыхательных и глазодвигательных синергии: взор кверху - вдох, взор книзу - выдох.
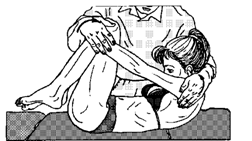
Рисунок 63. Постизометрическая релаксация выпрямителя позвоночника.
16) Постизометрическая релаксация ротаторов позвоночника (полуостистая и многораздельная мышцы, мышцы - вращатели, которые сближают остистый отросток верхнего позвонка и поперечный нижнего, в результате чего происходит ротация верхнего позвонка). Мануальные терапевты называют этот метод «восьмеркой», так как при наблюдении за формой тела пациента сверху возникают очертания цифры восемь (8): горизонтально расположенные широкие плечи пациента образуют верхнее кольцо восьмерки, вертикально расположенная и скрученная талия образует сужение, а горизонтально расположенный и широкий таз образует верхнее кольцо восьмерки. Чаще всего мануалисты придают исходное положение пациенту «лежа на боку» и «раскладывают» его в разных направлениях, прилагая усилие к плечу - в левую сторону, а к тазу - в правую (или наоборот). Другое исходное положение пациента - «лежа на спине». После этого туловище (только плечевой пояс) и тазовую область пациента вращают в противоположных направлениях, т. е. формируется спираль, «восьмерка». Технически это выглядит таким образом. Нога больного на стороне релаксируемых мышц сгибается в тазобедренном и коленном суставах, стопа этой ноги оказывается в подколенной ямке другой. Давлением на эту ногу своим коленом врач производит ротацию таза и позвоночника в одну сторону, т. е. на себя. Рукой врач производит ротацию верхней половины туловища давлением на плечевой пояс в противоположную сторону (рис. 64).
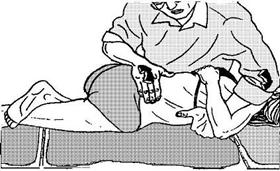
Рисунок 64. Постизометрическая релаксация ротаторов позвоночника.
Преднапряжение формируется на высоте излома спирали, релаксируемые мышцы оказываются на противоположной стороне от врача, т. е. сверху. Изометрическая работа ротаторов производится с использованием глазодвигательных и дыхательных синергии. Взор в сторону врача - вдох, что способствует активности ротаторов, взор в противоположную сторону - выдох, это тормозит их активность и вызывает релаксацию. Необходимый уровень излома спирали достигается использованием правила «стальной пластины» Maigne: производится сгибание (кифозирование) позвоночника на уровне пораженного межпозвоночного диска с последующим проведением названного лечебного приема.
17) Постизометрическая релаксация наружной косой мышцы живота (производит наклон туловища вперед с ротацией в противоположную сторону). Пациент лежит на здоровом боку на валике, подложенном под боковую поверхность туловища. Выпрямленная верхняя нога свисает с вентральной стороны через край кушетки. Врач производит одной рукой давление на плечевой пояс больного в дорсальном направлении на себя, другой рукой ротирует таз в противоположном направлении. Одновременно ладонями производится дополнительное растяжение мышцы по оси тела больного (рис. 65). Используются дыхательные синергии - на выдохе происходит усиление ротации и растяжения мышцы.
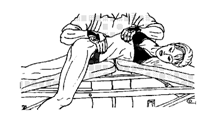
Рисунок 65. Постизометрическая релаксация наружной косой мышцы живота.
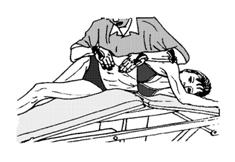
Рисунок 66. Постизометрическая релаксация внутренней косой мышцы живота.
18) Постизометрическая релаксация внутренней косой мышцы живота (наклоняет туловище вперед с ротацией в свою сторону). Пациент лежит на здоровом боку с валиком под боковой поверхностью туловища. Нога на больной стороне разогнута и свешивается с дорсальной стороны с края кушетки. Врач одной рукой производит ротацию плечевого пояса от себя, другой - ротацию таза в противоположном (дорсальном) направлении. Ладонями осуществляется дополнительное растяжение мышцы. Рис. 66. Упражнение является противоположностью предыдущему. Используются дыхательные синергии.

Рисунок 67. Постизометрическая релаксация прямой мышцы живота.
19) Постизометрическая релаксация прямой мышцы живота (сгибает туловище, антагонист разгибателей туловища). Положение больного на спине, таз находится на краю кушетки. Одна нога ставится на подставку (стул), другая свободно свисает (рис. 67). Используются дыхательные синергии. Релаксация происходит на выдохе при увеличении разгибания свисающего бедра. Можно использовать произвольное усилие пациента по подъему ноги.
20) Постизометрическая релаксация квадратной мышцы поясницы (фиксирует таз во время ходьбы, способствует наклону туловища в свою сторону). Положение сидя. Врач наклоняет туловище пациента в противоположную сторону с упором на свое колено. Руки проводят растяжение мышцы (рис. 68). Используются дыхательные синергии.

Рисунок 68. Постизометрическая релаксация квадратной мышцы поясницы.

Рисунок 69. Постизометрическая релаксация дыхательной мускулатуры.
21) Постизометрическая релаксация дыхательной мускулатуры (рис. 69). Используется при выявлении гипомобильности ребер, снижении дыхательной экскурсии грудной клетки. Возникающие на этом фоне боли могут быть острыми и хроническими, обычно они связаны с дыханием. Такие боли могут распространяться вдоль ребер до грудины или быть только локальными. При пальпации выявляются ирритационные зоны в области 10-12-го ребер. Занимая исходное положение, пациент ложится на бок. Нога его, расположенная сверху (верхняя), немного согнута, а стопа ее ноги помещается в подколенную ямку нижней ноги, причем колено и 2/3 бедра верхней ноги свисают с кушетки. Врач стоит сбоку от пациента, лицом к лицу. Он помещает одну свою руку на одноименный плечевой сустав пациента, а ладонь другой руки - на область выбранного ребра, причем средний и указательный пальцы плотно прижаты вдоль этого ребра и захватывают плашмя его угол.
Заняв исходное положение, врач помогает пациенту развернуть плечевой сустав от себя, а таз - к себе: при этом возникшее натяжение тканей должно концентрироваться в области выбранного ребра. Плечевой сустав фиксируется неподвижно в этом положении одноименной рукой врача, и он ощущает возможную границу свободного движения выбранного ребра. Отметив эту границу, врач предлагает больному медленно и глубоко вдохнуть, одновременно оказывая небольшое сопротивление торсом приложенной к ребру руке, и перевести взгляд в сторону давления. Эта фаза изометрического напряжения длится около 10 секунд. Затем пациенту предлагается медленно и глубоко выдохнуть, одновременно расслабиться и перевести взгляд на себя. В наступившей фазе релаксации (примерно 10 секунд) врач оказывает адекватное наступающему мышечному расслаблению давление рукой, приложенной к выбранному ребру в передненижнем направлении. Прием можно повторить 5-7 раз.
