Руководство для врача Скорой Помощи
ТРОМБОЭМБОЛИЯ ЛЕГОЧНЫХ АРТЕРИЙ
ОПРЕДЕЛЕНИЕ.
Тромбоэмболия легочных артерий (ТЭЛА) представляет собой синдром, обусловленный эмболией легочной артерии или ее ветвей тромбом и характеризуется резкими кардиореспираторными расстройствами, при эмболии мелких ветвей - симптомами образования геморрагических инфарктов легкого.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ.
Наиболее частой причиной и источником эмболизации ветвей легочной артерии являются тромбы из глубоких вен нижних конечностей при флеботромбозе (около 90% случаев), значительно реже - из правых отделов сердца при сердечной недостаточности и перерастяжении правого желудочка.
Предрасполагающими факторами могут быть инфаркт миокарда, ревматические пороки сердца, дилатационная кардиомиопатия, нефротический синдром, сепсис, ожирение, длительная неподвижность, злокачественные новообразования и лейкозы, операции на тазовых органах или нижних отделах брюшной полости, беременность, прием оральных контрацептивов (эстрогенов), выраженная дегидратация (например, бри бесконтрольном применении мочегонных или слабительных средств). Развитию ТЭЛА способствуют застойная сердечная недостаточность, мерцательная аритмия, длительное пребывание на постельном режиме. Наибольшую угрозу в отношении ТЭЛА представляют флотирующие тромбы, свободно располагающиеся в просвете сосуда соединенные с венозной стенкой только дистальным отделом.
КЛИНИЧЕСКАЯ КАРТИНА, КЛАССИФИКАЦИЯ И ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ.
Патогномоничных для ТЭЛА клинических признаков не существует, диагноз на догоспитальном этапе может быть заподозрен на основании совокупности анамнестических данных, результатов объективного обследования и электрокардиографических симптомов. Острое появление одышки, тахикардии, гипотонии и боли в грудной клетке у пациента с факторами риска тромбоэмболии и клиническими признаками тромбоза глубоких вен заставляет думать о ТЭЛА.
ТАБЛИЦА 1. КЛИНИЧЕСИЕ И ЭКГ-ПРИЗНАКИ ТЭЛА.
|
Клинические признаки ТЭЛА |
Внезапное начало с появлением одышки (72% случаев) и острой боли в груди (86%), часто - острая сосудистая недостаточность с появлением бледности, цианоза, тахикардии (87%), падением АД вплоть до развития коллапса и потери сознания (12%). При развитии инфаркта легкого в 10-50% случаев появляется кровохарканье в виде прожилок крови в мокроте. При осмотре могут определяться признаки легочной гипертензии и острого легочного сердца - набухание и пульсация шейных вен, расширение границ сердца вправо, пульсация в эпигастрии, усиливающаяся на вдохе, акцент и раздвоение II тона на легочной артерии, увеличение печени. Возможно появление сухих хрипов над легкими. |
|
Клинические признаки тромбоза глубоких вен нижних конечностей |
Боль в области стопы и голени, нарастающая при движениях в голеностопных суставах и при ходьбе, боль в икроножных мышцах при тыльном сгибании стопы (симптом Хоманса), при передне-заднем сдавлении стопы (симптом Мозеса), при нагнетании воздуха в манжетку сфигноманометра, наложенную на среднюю треть голени, до 60-150 мм рт.ст. (симптом Ловенберга), болезненность при пальпации в области передней или задней поверхности пораженной голени, видимый отек или асимметрия окружности голеней или бедер (более 1,5 см) |
|
ЭКГ-признаки ТЭЛА (появляются в 25% случаев). |
Признаки перегрузки правого предсердия (P-pulmonale - высокий заостренный зубец P в отведениях II, III, aVF) и правого желудочка (синдром Мак-Джина-Уайта - глубокий зубец S в I отведении, глубокий зубец Q и отрицательный зубец Т в III отведении с возможным подъемом сегмента SТ; неполная блокада правой ножки пучка Гиса) - рис. 1 |
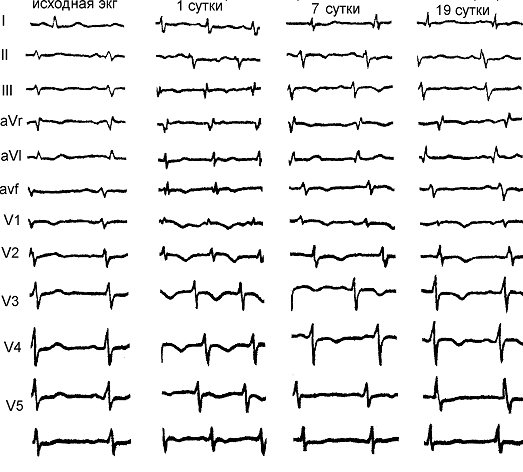
Рис.1. Динамика ЭКГ при тромбоэмболии легочных артерий.
Таким образом, несмотря на отсутствие четких диагностических критериев, ТЭЛА может быть диагностирована на догоспитальном этапе на основе тщательной комплексной оценки анамнеза, данных осмотра и ЭКГ.
Окончательная верификация диагноза проводится в стационаре. Иногда при рентгенологическом исследовании выявляются высокое стояние купола диафрагмы, дисковидный ателектаз, полнокровие одного из корней легких или "обрубленный" корень, обеднение легочного рисунка над ишемизированной зоной легкого, периферическая треугольная тень воспаления или плевральный выпот, но у большинства пациентов какие-либо рентгенологические изменения отсутствуют. Диагноз подтверждается перфузионной сцинтиграфией легких, позволяющей обнаружить характерные треугольные участки снижения перфузии легких (метод выбора), а также рентгенконтрастной ангиографией легких (ангиопульмонографией), выявляющей зоны редуцированного кровотока.
Клинически различают острое, подострое и рецидивирующее течение ТЭЛА (табл. 2).
ТАБЛИЦА 2. ВАРИАНТЫ ТЕЧЕНИЯ ТЭЛА.
|
Течение ТЭЛА |
Характерные клинические особенности |
|
Острое |
Внезапное начало, боль за грудиной, одышка, падение АД, признаки острого легочного сердца |
|
Подострое |
Прогрессирующая дыхательная и правожелудочковая недостаточность, признаки инфарктной пневмонии, кровохарканье |
|
Рецидивирующее |
Повторные эпизоды одышки, обмороки, признаки пневмонии |
При анализе клинической картины врач ССиНМП должен получить ответы на следующие вопросы.
|
Вопрос |
Примечания |
|
1) Имеется ли одышка, если да - то как она возникла (остро или постепенно); в каком положении - лежа или сидя- легче дышать. |
При ТЭЛА одышка возникает остро, ортопноэ не характерно. |
|
2) Есть ли боль в грудной клетке, ее характер, локализация, продолжительность, связь с дыханием, кашлем, положением тела и др. характеристики. |
Боль может напоминать стенокардию, локализуясь за грудиной, может усиливаться при дыхании и кашле. |
|
3) Не было ли немотивированных обмороков. |
ТЭЛА сопровождается или проявляется синкопе в 13% случаев. |
|
4) Есть ли кровохарканье. |
Появляется при развитии инфаркта легкого через 2-3 суток после ТЭЛА. |
|
5) Бывают ли отеки ног (обращая внимание на их асимметричность). |
Тромбоз глубоких вен голеней - частый источник ТЭЛА. |
|
6) Не было ли недавних операций, травм, нет ли заболеваний сердца с застойной сердечной недостаточностью, нарушениями ритма, не принимает ли пероральные контрацептивы, нет ли беременности, не наблюдается ли у онколога. |
Наличие предрасполагающих факторов ТЭЛА (например, пароксизмальной мерцательной аритмии) должно учитываться врачом при возникновении у пациента острых кардио-респираторных расстройств. |
АЛГОРИТМ ЛЕЧЕНИЯ ТЭЛА
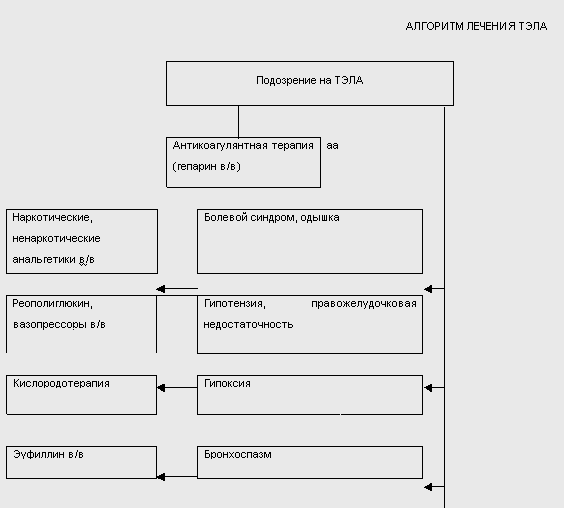
Основные направления терапии ТЭЛА на догоспитальном этапе включают купирование болевого синдрома, профилактику продолженного тромбоза в легочных артериях и повторных эпизодов ТЭЛА, улучшение микроциркуляции (антикоагулянтная терапия), коррекцию правожелудочковой недостаточности, артериальной гипотензии, гипоксии (кислородотерапия), купирование бронхоспазма.
1. При выраженном болевом синдроме, а также для разгрузки малого круга кровообращения и уменьшения одышки используют наркотические анальгетики, оптимально - морфин в/в дробно. 1 мл 1 % раствора разводят изотоническим раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводят 2-5 мг каждые 5-15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты).
Для решения вопроса о возможности использования наркотических анальгетиков следует уточнить ряд моментов:
- убедиться, что болевой синдром не является проявлением “острого живота”, и изменения ЭКГ не являются неспецифической реакцией на катастрофу в брюшной полости;
- выяснить, имеются ли в анамнезе хронические заболевания органов дыхания, в частности, бронхиальная астма и уточнить дату последнего обострения бронхообструктивного синдрома;
- установить, имеются ли в настоящее время признаки дыхательной недостаточности, чем они проявляются, какова степень их выраженности;
- выяснить, имеется ли у больного в анамнезе судорожный синдром, когда был последний припадок.
2. При развитии инфарктной пневмонии, когда боль в грудной клетке связана с дыханием, кашлем, положением тела, более целесообразно использование ненаркотических анальгетиков (например, внутривенное введение 2 мл 50% раствора анальгина).
Для решения вопроса о возможности назначения анальгина следует уточнить ряд моментов, а именно:
- необходимо убедиться в отсутствии анамнестических указаний на выраженные нарушения функции почек или печени, заболеваний крови (гранулоцитопения), повышенной чувствительности к препарату.
3. Выживаемость пациентов при инфаркте легкого напрямую зависит от возможности раннего применения антикоагулянтов. Целесообразно применение прямых антикоагулянтов - гепарина в/в струйно в дозе 10000-20000 МЕ. Гепарин не лизирует тромб, но приостанавливает тромботический процесс и препятствует нарастанию тромба дистальнее и проксимальнее эмбола. Ослабляя сосудосуживающее и бронхоспатическое действие торомбоцитарного серотонина и гистамина, гепарин уменьшает спазм легочных артериол и бронхиол. Благоприятно влияя на течение флеботромбоза, гепарин служит для профилактитки рецидивов ТЭЛА.
Для решения вопроса о возможности назначения гепарина следует уточнить ряд моментов:
- исключить геморрагический инсульт в анамнезе, операции на головном и спинном мозге;
- убедиться в отсутствии опухоли и язвенной болезни желудка и двенадцатиперстной кишки, инфекционного эндокардита, тяжелого поражения печени и почек;
- исключить подозрение на острый панкреатит, расслаивающую аневризму аорты, острый перикардит с шумом трения перикарда, выслушиваемым в течение нескольких дней(!) (опасность развития гемоперикарда);
- установить отсутствие физикальных признаков или анамнестических указаний на патологию свертывающей системы крови (геморрагические диатезы, болезни крови);
- выяснить, нет ли у больного повышенной чувствительности к гепарину;
- добиться снижения и стабилизации повышенного артериального давления на уровне менее 200/120 мм рт. ст.
4. При осложнении течения заболевания правожелудочковой недостаточностью, гипотензией или шоком показана терапия прессорными аминами.
Для улучшения микроциркуляции дополнительно используют реополиглюкин - 400 мл вводят внутривенно капельно со скоростью до 1 мл в мин; препарат не только увеличивает объем циркулирующе крови и повышает артериальное давление, но и обладает антиагрегационным действием. Осложнений обычно не наблюдается, достаточно редко отмечаются аллергические реакции на реополиглюкин.
Для решения вопроса о возможности назначения реополиглюкина следует уточнить ряд моментов:
- убедиться в отсутствии органического поражения почек с олиг- и анурией;
- уточнить, нет ли в анамнезе нарушений коагуляции и гемостаза;
- оценить необходимость введения препарата при тяжелой сердечной недостаточности (относительное противопоказание).
При сохраняющемся шоке переходят к терапии прессорными аминами. Допамин в дозе 1-5 мкг/кг в мин оказывает преимущественно вазодилатирующее действие, 5-15 мкг/кг в мин - вазодилатирующее и положительное инотропное (хронотропное) действие, 15-25 мкг/кг в мин - положительное инотропное, хронотропное и периферическое сосудосуживающее действие. Начальная доза препарата составляет 5 мкг/кг в мин с постепенным ее увеличением до оптимальной.
Добутамин, в отличие от допамина, не вызывает вазодилатацию, но обладает мощным положительным инотропным эффектом с менее выраженным хронотропным действием. Препарат назначают в дозе 2,5 мкг/кг в мин с увеличением ее каждые 15-30 мин на 2,5 мкг/кг в мин до получения эффекта, побочного действия или достижения дозы 15 мкг/кг в мин.
Норэпинефрин (норадреналин) в качестве монотерапии применяют при невозможности использовать другие прессорные амины. Препарат назначают в дозе, не превышающей 16 мкг/мин.
5. При ТЭЛА показана длительная кислородотерапия.
6. При развитии бронхоспазма и стабильном АД (САД не ниже 100 мм рт. ст.) показано в/в медленное (струйное либо капельное) введение 10 мл 2,4% раствора эуфиллина. Эуфиллин снижает давление в легочной артерии, обладает антиагрегантными свойствами, оказывает бронходилатирующее действие. Следует помнить о возможности побочных эффектах (чаще они возникают при быстром введении препарата): со стороны сердечно-сосудистой системы - резкое падение АД, сердцебиение, нарушения ритма сердца, боли в области сердца; со стороны желудочно-кишечного тракта - тошнота, рвота, диарея; со стороны ЦНС - головная боль, головокружение, тремор, судороги.
Для решения вопроса о возможности назначения эуфиллина следует уточнить ряд моментов:
- убедиться в отсутствии эпилепсии;
- удостовериться, что клиническая картина и изменения ЭКГ не обусловлены инфарктом миокарда;
- убедиться в отсутствии тяжелой артериальной гипотензии;
- убедиться в отсутствии пароксизмальной тахикардии;
- уточнить, нет ли в анамнезе повышенной чувствительности к препарату.
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ ТЕРАПИИ.
При инфаркте легкого у больных с ТЭЛА нецелесообразно применение кровоостанавливающих средств, поскольку кровохарканье появляется на фоне тромбоза или тромбоэмболии.
Нецелесообразно также назначение сердечных гликозидов при острой правожелудочковой недостаточности, поскольку эти препараты не влияют изолированно на правые отделы сердца и не уменьшают постнагрузку на правый желудочек. Дигитализация, однако, вполне оправдана у пациентов с тахисистолической формой мерцательной аритмии, нередко являющейся причиной тромбоэмболии.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ.
При подозрении на ТЭЛА госпитализация обязательна.
