Инфицированность детей с бронхиальной астмой цитомегаловирусом и возбудителями микоплазмоза, пневмоцистоза, хламидиоза
Российский университет дружбы народов, , Москва
Л. Г. Кузьменко, А. Л. Соколов, И. В. Капустин, В. А. Алешкин, М.С. Бляхер, Г. А Скирда, .В, А. Бычков, М. Ю.Кириллов, С. Захрауи
По единой программе обследованы дети в разные периоды бронхиальной астмой (БА) в возрасте от 6 мес. до 14 лет и больные аналогичного возраста группы сравнения (ГС), не страдавшие ВА. Программа включала исследование в слизи из зева методом полимеразной цепной реакции (ПЦР) фрагмента генома (ФГ) цитомегаловируса (ЦМВ), Mycoplasma paeumoniae (М. рn.), Pneomocystis earinii (Рп. с*) и возбудителей рода хламидий (Chl.). Обследование проведено у 65 больных БА и 50 детей ГС. В группе с БА ФГ перечисленных возбудителей исследовали также в венозной крови (10 больных) и бронхиальном секрете (4 больных). Помимо этого у 100 больных БА (в их число входили и дети, обследованные методом ПЦР) методом иммуноферментного анализа в венозной крови определяли антитела (IgM и IgG) к указанным возбудителям* В ГС антитела определены к М. pn. (у 190 больных) и Pn. с. (у 130 больных). Выявлена высокая инфицированность детей с БА Возбудителями указанных оппортунистических инфекций, что указывает на существование у детей с БА иммунной недостаточности. Особое внимание привлекает инфицированность возбудителем микоплазмоза и специфическая иммунная реакция больных БА на контакт с этим возбудителем.
Authors examined patients in different periods of bronchial asthma (BA) in the age 6 months - 14 years old and children without BA in the same age as control group (CG). .Program of examination was the same in both groups. The program included the detection of genome fragments (GF) of cytomegalovirus (CMV), Mycoplasma pneumoniae (М. pn,), Pneumocystis cariim (Pn. c.) and different types of Chlamydia (Chl) in throat mucus by the method of polymerase chain reaction (PCR). This examination performed in 65 patients with BA and in 50 children from CG. In patients with BA presence of these microorganism GF were examined also in venous blood (10 patients) and in bronchial mucus (10 patients). In addition authors determined antibodies (IgM and IgG) to these microorganism in Tenons blood by immunoassay method in 100 patients with BA (including patients examined by РСЯ method). In control group antibodies to М. Pn. were detected in 190 children and antibodies to Pn. c. in 130 children. In group with BA high frequency of contamination occurs that prove the presence of immunodeficiency in patients with BA. Contamination of patients with BA by Mycoplasma and their specific immune response on contact with this microorganism attracts special attention.
Бронхиальная астма (БА), заболевание давно известное в медицине, в конце XX века стало серьезной проблемой здравоохранения почти во всех странах мира. Распространенность ее в течение текущего столетия неуклонно возрастала, и к настоящему времени БА достигла 10% среди детской популяции населения Земли. Это одно из немногих заболеваний, которое, начинаясь у детей (нередко в первые 3 года жизни), продолжается в зрелом возрасте, часто являясь причиной инвалидности и преждевременной смерти.
Согласно современным представлениям, БА рассматривают как самостоятельную нозологическую форму» при которой развивается хроническое аллергическое воспаление, сопровождающееся обратимой бронхиальной обструкцией и гиперреактивностью бронхов. Основной механизм развития данного заболевания - иммунологический.
Наряду о изучением основного механизма развития БА» в настоящее время стали привлекать внимание факторы, усугубляющие риск развития болезни при воздействии причинного фактора. К их числу относятся и вирусы. Прямые свидетельства того, что вирусная инфекция может вызвать БА, отсутствуют, однако появившиеся в последнее время публикации о персистенции в слизистой оболочке дыхательных путей больных БА ряда вирусов (респираторно-синцитиальный, группы герпеса, коронаровирусы, риновирусы, аденовирусы) ставят задачу уточнения роли и места сопутствующих инфекционных факторов в возникновении данного заболевания.
Целью настоящего исследования явилось определение степени инфицирования детей с БА цитомегаловирусом и возбудителями микоплазмоза, пневмоцистоза, хламидиоза.
Выбор данной цели был обусловлен следующими обстоятельствами:
-
у детей с БА имеются изменения в клеточном иммунитете, а перечисленные возбудители ассоциируются с недостаточностью Т-клеточного звена иммунной системы;
-
все перечисленные возбудители могут вызывать интерстициальную пневмонию, а некоторые из них способны провоцировать развитие БА;
-
существование возможности развития БА у детей после перенесения ими атипичной пневмонии (по данным собственных наблюдений).
Материалы и методы исследования
Методом случайного отбора нами была сформирована группа из 100 детей с БА в возрасте от 6 мес. до 14 лет - 30 детей в возрасте от 6 мес. до 3 лет (23 мальчика и 7 девочек) и 70 детей в возрасте от 3 до 14 лет (33 мальчика и 37 девочек) - с целью выявления инфицированности их питомегаловирусом и возбудителями микоплазмоза, пневмоцистоза, хламидиоза.
Заболевание протекало у 48 детей по типу астматического бронхита, у 52 - как типичная БА, которая расценивалась как атопическая у 5 больных, смешанная - у 7 больных, у всех остальных - как инфекционно-аллергическая. Длительность заболевания к моменту проведения обследования составляла от 1 до б мес. - у 37, от 6 мес. до года - у 26, от 1 до 2 лет - у 15, от 2 до 3 лет - у 16, от 3 до 5 лет - у 4, более 5 лет - у 2 больных.
В анамнезе у 6 больных в первые годы жизни имел место синдром крупа, у 4 - увеличение вилочковой железы. На момент обследования БА сочеталась с нейродермитом (у 5), неревматическим кардитом (у одного больного), аутоиммунным тиреоидитом (у одного больного); у 9 детей (8 из них дети первого года жизни) при рентгенологическом исследовании грудной клетки выявлены большие размеры вилочковой железы.
В клинической картине заболевания у 36 больных наблюдалось чередование типичных приступов БА с более или менее продолжительными периодами ремиссии, у остальных детей на фоне нормальной температуры тела и при отсутствии выраженной интоксикации обращал на себя внимание длительный (продолжающийся неделями) кашель разной степени выраженности: у многих больных это было покашливание, у других - выраженный непродуктивный (иногда коклюшеподобный) кашель. В легких при перкуссии отмечался коробочный звук и в течение длительного времени (иногда в течение нескольких месяцев) выслушивались рассеянные гудящие и свистящие хрипы. Больные и их родители настолько «адаптировались» к данному состоянию, что дети при наличии указанных симптомов посещали дошкольные учреждения или школу. У некоторых из них на этом фоне периодически возникали приступы удушья.
Проводимая этим больным терапия с включением антибиотиков (как правило, пенициллинового ряда или цефалоспоринов), отхаркивающих средств, препаратов ксантинового ряда, задитена (кетотифен), тепловых процедур, лечебной физкультуры была малоэффективной, и в конечном итоге дети поступали в стационар для обследования и лечения.
При рентгенологическом исследовании грудной клетки, проводимом на указанном выше фоне, отмечалась повышенная прозрачность легочной ткани без очаговых и инфильтративных теней, умеренное расширение корней легких, обогащение сосудистого рисунка прикорневых зон; у 10 детей выявлены дисковидные ателектазы.
4 детям в возрасте 5-6 лет в Связи с длительно нерасправляющимися ателектазами в диагностических целях была проведена бронхоскопия детским ригидным бронхоскопом фирмы Storz (Германия): у всех выявлена типичная картина, наблюдаемая в начальном периоде БА - особенностей слизистой оболочки трахеи в области carina не отмечено, в бронхах 2-го и 3-го порядка слизистая оболочка низкая, незначительно гиперемирована, шпоры умеренно выражены; в просвете бронхов значительное количество мокроты стекловидного характера, образующей тяжи между стенками бронхов.
При микроскопии в мокроте обнаружены нейтрофилы (3-5 в поле зрения), эозинофилы (2-3 в поле зрения), макрофаги (1-2 в поле зрения); в частых полях зрения обнаруживались пласты цилиндрического эпителия и в редких полях -*- реснитчатого эпителия; выявлены грамположительные диплококки - внутри- и внеклеточные цепочки; возбудителей туберкулеза не обнаружено. При бактериологическом исследовании мокроты выявлена обсемененность ее Streptococcus viridans (I степень), плесневыми грибами (Ш степень), грибами рода Candida.
Инфицированность детей цитомегаловирусом и возбудителями микоплазмоза, пневмоцистоза и хламидиоза выявлялась в разные периоды БА: в состоянии астматического статуса (у 2), в периоде ремиссии (у 10), на 2-7-й день после начала приступа или появлении симптомов астматического бронхита (у 88).
Всех больных обследовали по единой программе - методом иммуноферментного анализа определяли диагностически значимый титр антицитомегаловирусных, антимикоплазменных, антихламидийных и антипневмоцистных антител (100 больных); у 65 больных в слизи из зева, у 10 - в венозной крови, у ,4 - в бронхиальном секрете методом полимеразной цепной реакции (ПЦР) определяли фрагмент генома (ФГ) этих возбудителей. У 10 больных иммуноферментный анализ проводили повторно через 2-6 мес. Диагностически значимыми титрами антител считали для Mycoplasma pneumonia (М. pn.) IgM 1:200, IgG 1:200; для Pneumocystis carinii (Pn. c.) IgM 1:100, IgG 1:20; для микробов рода Chlamidiae (Chl.) IgM 1:100, IgG более 1:10; для питомегаловируса (ЦМВ) IgM 1:100, IgG 1:100.
Для сравнения полученных результатов иммуноферментным методом у 190 больных -в возрасте 6 мес. - 14 лет, страдавших острыми заболеваниями дыхательных путей или длительным кашлем при отсутствии у них БА, определяли антитела к М. pn., у 130 аналогичных больных - антитела к Pn. с. У 50 больных группы сравнения методом ПЦР в слизи из зева определяли ФГ СЫ.» М. pn., pn. с.
Результаты
ФГ ЦМВ в слизи из зева обнаружен у 6% больных, в бронхиальном секрете и в крови не обнаружен ни у одного ребенка. Антитела к ЦМВ выявлены у 64% больных (у 3% только IgM, у 48% только IgG, у 13% выявлены IgM в сочетании с IgG). При сопоставлении присутствия в слизи из зева ФГ и антител в сыворотке крови установлено, что у всех детей, у которых выявлялся ФГ, присутствовали антицитомегаловирусные антитела. Таким образом, общее количество инфицированных ЦМВ детей с БА составило 64%.
ФГ хламидий в слизи из зева выявлен у 21% больных, в бронхиальном секрете и в крови не обнаружен ни у одного ребенка. Антитела в сыворотке крови выявлены у 59% больных (у 1% больных только IgM, у 47% только IgG, у 11% выявлено присутствие антител как класса IgM, так и IgG). Сопоставление выявления ФГ и антител показало, что у 10% больных при обнаружении ФГ антитела к микроорганизмам рода хламидий отсутствовали, при отсутствии ФГ в слизи из зева у 49% больных БА в крови присутствовали антитела (у 43% только IgG, у 6% IgG и IgM). В целом, по данным исследования ФГ и антител, инфицированными хламидиями был 61% детей с БА.
ФГ Pn. с. в слизи из зева выявлен у 60% больных, в бронхиальном секрете - у 2 из 4 больных, в крови не обнаружен. Антитела к pn. с. в сыворотке крови выявлены у 77% больных (у 19% только IgM, у 26% только IgG, у 32% в крови присутствовали как IgM, так и IgG). Сопоставление выявления ФГ с антителами в крови показало, что у 9% больных при выявлении ФГ антитела отсутствовали, у 18% больных ФГ не выявлялся, но антитела в крови присутствовали (у 6% больных только IgM, у 8% больных только IgG, у 4% больных выявлялись как IgM, так IgG). Общее количество больных с БА, инфицированных pn. с. (с учетом выявления ФГ и антител), составило 76%.
ФГ М. pn. выявлен в слизи из зева у 65% больных, у 4 из 4 в бронхиальном секрете и у одного из 10 - в венозной крови. Антитела в сыворотке крови обнаружены у 88% больных (у 47% только IgM, у 39% IgM и IgG, у 2% только IgG). Сопоставление результатов исследования ФГ и антител показало, что у 7% больных при выявлении ФГ антитела в крови отсутствовали, у 21% больных при отсутствии ФГ выявлялись антитела (у 13 IgM, у 8 IgM и IgG).
В целом все 100 наблюдавшихся больных были инфицированы хотя бы одним возбудителем; более чем у половины детей обнаруживалась ассоциация М. pn. и pn. с., у Уд - ассоциация 3 возбудителей: М. pn., pn. с. и Chl. Выявление ФГ возбудителей не зависело ни от возраста ребенка, ни от формы БА.
Обсуждение
В настоящее время имеется очень мало сведений о распространенности возбудителей исследованных оппортунистических инфекций в популяции детского населения (табл. 1). В доступной литературе нам не удалось найти сведений о частоте серопозитивности детей микроорганизмами рода хламидий, за исключением того, что от 7 до 10% детей родителей, страдающих хламидиозом, имеют вялотекущую урогенитальную инфекцию. Однако среди наблюдавшихся нами 100 детей с БА не было ни одного ребенка с сопутствующей острой или вялотекущей урогенитальной инфекцией.
Влияние ЦМВ, М. pn., pn. с. и микроорганизмов рода хламидий на возникновение или провокацию приступов БА также малоизвестно* Имеются лишь указания, что многие дети, перенесшие в раннем возрасте хламидийную пневмонию, с 10-12 лет начинают страдать БА. Н. А. Тюрин придает определенное значение в формировании БА цитомегаловирусу , однако нельзя исключить, что ЦМВ является лишь свидетелем поражения бронхиального дерева другими микроорганизмами. Проведенные исследования показали, что среди детей с БА реже других выявлялась инфицированность ЦВМ, при этом ФГ определялся только у единичных больных, а выявленные антицитомегаловирусные антитела относились преимущественно к классу IgG. Это обстоятельство свидетельствует скорее всего о том, что инфицирование данных пациентов ЦМВ произошло задолго до момента нашего исследования. В то же время процент инфицированных ЦМВ лиц в популяции высок, но страдающих БА среди них немного. Это вызывает сомнение в возможности рассматривать ЦМВ при БА как причинно значимый фактор.
Вместе о тем нельзя не обратить внимания на очень высокую степень инфицированности детей с БА М. pn. и pn. с. (рис. 1), имеющих, как известно, тропность к эпителию бронхиального дерева. Сравнивая полученные результаты с результатами исследования детей группы сравнения, можно отметить некоторые особенности детей с БА, выявленные при инфицировании их М. pn. при отсутствии инфицирования pn. с. (табл. 2, рис. 2).
Таблица 1
Инфицированность наблюдаемых детей М. pneumoniae, Pn. carinii, возбудителями рода хламидий и ЦМВ по данным серологических исследований
|
Возбудитель |
Инфицированность детей с БА (собственные данные), % |
Инфицированность в популяции практически здоровых детей по данным литературы, частота, % |
|
М. pn. |
77 |
16,4 |
|
pn. с. |
68 |
30 |
|
ЦМВ |
64 |
50% к 35 годам |
|
Род хламидий |
59 |
? |
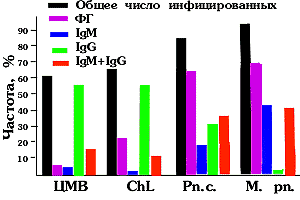
Рис. 1. Частота инфицированности наблюдаемых детей с бронхиальной астмой цитомегаловирусом и возбудителями хламидиоза, пневмостоза и микоплазмоза.
Эти особенности можно сформулировать следующим образом. Во-первых, маркеры данного возбудителя обнаружены у очень большого количества (90%) детей с БА. Во-вторых, ФГ М. pn. обнаружен в клетках венозной крови у одного из 10 обследованных больных, что подтверждает высказывания о возможности распространения в организме человека М. pn. за счет их переноса клетками крови. В-третьих, у всех 4 детей, подвергшихся бронхоскопии, в бронхиальном секрете выявлен ФГ М. pn.; у всех этих больных ФГ М. pn. присутствовал и в слизи из зева, что может указывать на возможность получения достаточно информативных сведений о ФГ М. pn. в бронхиальном дереве по результатам его исследования в слизи, взятой с миндалин и задней стенки глотки.
Вместе с тем частота выявления ФГ М. pn., также как и ФГ pn. с., у детей с БА не имела никаких отличий от частоты их выявления у детей группы сравнения. Количество серопозитивных лиц IgG с антимикоплазменными антителами было достоверно выше в группе детей с БА.
Таблица 2
Инфицированность наблюдаемых детей возбудителями микоплазмоза и пневмоцистоза
|
Метод |
Количество инфицированных больных, % |
|||||
|
М.рn. |
Рn. с. |
|||||
|
исследования |
больные БА |
больные группы сравнения |
р |
боль-ные БА |
больные группы сравнения |
р |
|
Фрагмент генома |
65 (n=65) |
70 (n=50) |
>0,05 |
60 (n=65) |
68 (n=50) |
>0,05 |
|
Антитела |
88 (n=100) |
76 (n=190) |
<0,05 |
76 (n=100) |
65 (n=130) |
<0,05 |
Сравнивая частоту выявления антител разных классов у детей с БА к ЦМВ, ChL, Pn. с. и М. pn., нельзя не заметить крайне низкого процента детей, имеющих специфические антимикоплазменные антитела класса IgG, и высокий процент детей, имеющих антимикоплазменные антитела класса IgM. Помимо этого, более чем у половины детей с БА, у которых одновременно присутствовали антитела классов IgM и IgG, отмечена крайне низкая концентрация IgG (1:200-1:400) при относительно высокой и высокой (до 1:6400) концентрации IgG. Такие соотношения, как известно, характерны для свежеинфицированных лиц. Вместе с тем многие наши пациенты имели длительность БА, исчисляемую годами, что вызывало сомнение в небольшой длительности контакта возбудителя с макроорганизмом. Это сомнение еще более укрепилось, когда наблюдение за 10 такими больными в динамике в течение 2-6 мес. не выявило никакой тенденции к повышению титров IgG и снижению титров IgM.
Рис. 2. Частота различных титров антимикоплазменных антител классов IgG и IgM у наблюдаемых детей с бронхиальной астмой при их одновременном присутствии в крови.
Рис. 3. Частота серопозитивных детей с бронхиальной астмой и группы сравнения при определении антител к Mycoplasma pneumoniae (а) и Pneumocystis carinii (б). а общее количество инфицированных (серопозитивные дети); Ш IgM; • IgG; • IgM+IgG; I дети с БА; II дети группы сравнения.
Данная особенность выявлялась только при инфицировании М. pn. У детей с БA, инфицированных Pn. с., подобных взаимоотношений не было (рис. 3), а наблюдение в динамике свидетельствовало о снижении уровня IgM и повышении IgG по мере отдаления сроков от первоначального исследования.
На микоплазменную инфекцию у детей с БА следует обратить внимание и в силу других обстоятельств. Микоплазма, попадая в бронхи аэрозольным путем, способна прочно прикрепиться к клеткам эпителия и слиться своей мембраной с мембраной эпителиальной клетки. Она способна ингибировать активность АТФ в клетках цилиарного эпителия, и это в конечном счете может привести к нарушению подвижности ресничек мерцательного эпителия, их повреждению и гибели [7]. Такие явления, как известно, наблюдаются и при БА, что могут подтвердить и наши исследования на основании анализа секрета бронхиального дерева, полученного при бронхоскопии. Помимо этого Микоплазма способна равными способами влиять на состояние иммунной системы. Одним из них является возможность приобретения антипенных свойств после длительного контакта с лимфоцитами [7], а также возможность формирования при определенных условиях нарушения фагоцитоза (незавершенный фагоцитоз). В результате этого нейтрофилы могут стать транспортным средством и быть источником диссеминации возбудителя в макроорганизме [7]. Правомочность этого подтверждает и наше наблюдение, свидетельствующее о выявлении ФГ М. pn. в венозной крови. Несмотря на то что в настоящее время роль М. pn., pn. с., хламидий и ЦМВ в генезе БА не ясна, все-таки нельзя не учитывать факта инфицированности организма детей этими возбудителями. Это прежде всего, с нашей точки зрения, необходимо делать при решении вопроса о назначении антибактериальной терапии. При инфицировании организма детей указанными возбудителями, особенно М. pn. и СЫ., выбор следует делать в пользу антибактериальных средств, способных оказывать влияние именно на данные микроорганизмы. С этой целью в комплекс лечения целесообразно включать современнее генерации макролидов (сумамед, рулид, макропен и др.) и отказываться от использования препаратов пенициллинового ряда и цефалоспоринов, которые, помимо слабой эффективности, индуцируют возникновение L-форм бактерий и, в частности, L-форм хламидий [б]. Высокая инфицированность детей с БА возбудителями оппортунистических инфекций подтверждает высказанное ранее нами [4] и рядом других исследователей мнение о существовании у детей с БА иммунной недостаточности, что требует иммунокоррекции и иммунореабилитации. И, наконец, частота выявления ФГ указанных возбудителей в слизи из зева (что допускает возможность их распространения воздушно-капельным путем) требует проведения углубленных эпидемиологических исследований для решения вопроса о возможности пребывания детей с БА в условиях отделений общего терапевтического профиля. Выводы 1. Дети с бронхиальной астмой вне зависимости от ее формы и тяжести отличаются высокой степенью инфицированности возбудителями некоторых оппортунистических инфекций, в частности, цитомегаловирусом и возбудителями микоплазмоза, пневмоцистоза, хламидиоза, что подтверждает существование у них иммунной недостаточности. 2. Фрагмент генома Mycoplasma pneumoniae у детей с бронхиальной астмой определялся в бронхиальном содержимом, в слизи из зева и венозной крови. При параллельном исследовании фрагмент генома данного возбудителя в содержимом бронхов и слизи из зева выявлен у одних и тех же больных. 3. У детей с бронхиальной астмой имеются особенности продукции антител к Mycoplasma pneumoniae в виде длительной сохранности продукции IgM при слабой тенденции к синтезу IgG. 4. С учетом полученных данных требуется разработка терапевтической тактики для данного контингента детей с возможным включением в комплекс лечения новой генерации макролидов и иммунокорригирующих средств. 5. Необходимо проведение расширенного и углубленного эпидемиологического исследования с целью решения вопроса о целесообразности продолжения лечения детей с бронхиальной астмой в условиях терапевтических отделений.
